Ребенок 2 года перкуссия
Первичный осмотр ребенка. Оценка функции дыхательной системы
Внимательный осмотр обычно становится ключом к успеху при обследовании детей. Посмотрите на ребёнка до того, как прикоснуться к нему. Осмотр даст вам важную информацию. — Тяжесть заболевания.
— Рост и питание.
— Поведение и социальная активность. Уровень гигиены и ухода.
Оценка тяжести заболевания
Ребёнок болен или здоров? Если болен, то как? Для младенцев или детей с острым заболеванием проведите «60-секундную быструю оценку».
• Дыхательные пути и дыхание — частота дыхания и сила, наличие стридора или одышки, цианоз.
• Кровообращение — частота сердечных сокращений, наполнение пульса, температура кожных покровов, время заполнения капилляров.
• Тяжёлое состояние — уровень сознания.
Измерения при первичном осмотре ребенка
Патологический рост может быть первым проявлением заболевания у детей, всегда измеряйте и сравнивайте рост со значениями в таблицах центилей для оценки:
• массы тела — сопоставьте предыдущие результаты измерений по данным индивидуальной карты здоровья ребёнка; длины тела (у младенцев — по показаниям) или роста у старших детей;
• окружности головы у младенцев. При необходимости измерьте:
• температуру;
• артериальное давление (АД);
• пиковую скорость выдоха (ПСВ).
Оценка внешнего вида ребенка. Обследуют лицо, голову, шею и руки. Внешние морфологические признаки могут указать на хромосомный или дизморфический синдром. У младенцев пропальпируйте роднички и швы.
Оценка функции дыхательной системы ребенка
Центральный цианоз лучше всего виден на языке.
Утолщение концевых фаланг — «барабанные палочки» на руках и ногах. «Барабанные палочки» обычно формируются при хронических гнойных заболеваниях лёгких, например при муковисцидозе (MB), или при цианотических врождённых пороках сердца, иногда — при воспалительных заболеваниях кишечника или циррозе печени.
Тахипноэ. Частота дыхания зависит от возраста.
Диспноэ у ребенка
Затруднённое дыхание. Усиление дыхания оценивается по следующим признакам.
• Гиперемия носа.
• Экспираторная одышка — для увеличения положительного давления после выдоха.
• Вовлечение вспомогательной дыхательной мускулатуры, особенно грудинно-ключично-сосцевидных мышц.
• Расширение грудной стенки в результате сокращения супрастернальных, межрёберных, подрёберных мышц.
• Затруднение разговора (или кормления).
Форма грудной клетки ребенка
• Гиперэкспансия или бочкообразная форма, например при бронхиальной астме.
• Воронкообразная (впалая грудная клетка) или килевидная деформации грудной клетки (голубиная грудная клетка).
• Борозда Гаррисона (втяжение межрёберных промежутков из-за напряжения диафрагмы), например при неадекватном лечении бронхиальной астмы.
• Асимметрия движений грудной клетки.
Пальпация грудной клетки ребенка
• Расширение грудной клетки — у детей школьного возраста в норме на 3-5 см. Измерьте максимальную экспансию грудной клетки рулеткой. Оцените симметрию.
• Трахея — проверка её центрального расположения редко бывает информативной и не нравится детям. Выполняйте по показаниям.
• Определение верхушечного толчка для выявления смещения средостения.
Перкуссия грудной клетки ребенка
• Требует осторожного проведения, сравнительного анализа, производится средними пальцами.
• Редко бывает информативной у младенцев.
• Локальное притупление — спадение лёгкого, уплотнение, жидкость.
Аускультация легких у ребенка
• Отметьте качество и симметричность дыхательных и любых дополнительных звуков.
• Жёсткое дыхание в верхних дыхательных путях легко проводится в верхние отделы грудной клетки у младенцев.
• Хриплый голос — патология голосовых складок.
• Стридор — жёсткий, низкотоновый, возникающий преимущественно на выдохе звук при обструкции верхних дыхательных путей.
• Дыхательные звуки — в норме везикулярное, бронхиальное дыхание более высокотоновое и длительность вдоха и выдоха равна.
• Одышка — высокотоновые звуки, возникающие во время выдоха, при обструкции дистальных отделов дыхательных путей.
• Влажные хрипы — прерывистые «влажные» хрипы при открытии бронхиол.
Видео методики сравнительной перкуссии легких
Остальное учебное видео по обследованию органов дыхательной системы в разделе «видео по пропедевтике»
— Также рекомендуем «Оценка функции сердечно-сосудистой системы ребенка. Рекомендации»
Оглавление темы «Здоровье детей»:
- Образ жизни современных детей. Социальная среда
- Доступность медицины, образования для детей. Современное состояние
- Влияние экономического благополучия страны на детей. Экономика и дети
- Влияние средств массовой информации на детей. Интернет и дети
- Права детей. Охрана детского здоровья
- Сбор анамнеза у ребенка и родителей. Рекомендации
- Анамнез болезни ребенка. Сбор данных о клинической картине заболевания
- Рекомендации по обследованию детей. Установление взаимоотношений с ребёнком
- Первичный осмотр ребенка. Оценка функции дыхательной системы
- Оценка функции сердечно-сосудистой системы ребенка. Рекомендации
Источник
Начинают исследование с выявления жалоб.
Жалобы могут быть связанные с поражением органов дыхания ( кашель, насморк, одышка и т.д.) и общие ( повышение температуры, слабость, вялость). Более детально жалобы мы будем рассматривать при изучении патологии органов дыхания.
Собирая анамнез заболеваниянеобходимо установить давность, возможные причины, взаимозависимость с поражением других органов и систем, динамику заболевания и эффективность проведённого лечения .
Исследуя анамнез жизни, необходимо обратить внимание на выявление факиоров, способствующих поражению органов дыхания ( нарушение режима и образа жизни ребёнка, заболевания во время беременности, недоношенность, недостаточное физическое развитие, плохой уход, питание, несоблюдение эпидрежима, охлаждение и перегревание ребёнка, выявляют наличие фоновых заболеваний ( рахит, анемии, гипотрофии, атопии).
При осмотре оценивают положение больного (вынужденное сидячее при бронхиальной астме, при плеврите – на поражённом боку, при бронхоэктазах и т.д.), цвет кожных покровов, проводят осмотр верхних дыхательных путей (носа, зева, лица, шеи) При этом отмечают необычную синюшность или бледность, дыхательные движения крыльев носа( при одышке) , пенку в углах рта ( при пневмониях у новорождённых).При тяжёлых поражениях органов дыхания у детей можно заметить участие в дыхании шейных мышц втяжение над- и подключичной ямки. В норме у детей может быть любой тип дыхания. Но дыхательные движения всегда равномерны. Ритмичны и соответствуют возрастной частоте (у новорождённых – 40 – 60 в мин., до 6 мес -35-45 в мин., до года – 35-40, 2-6 лет -25-30, 7-12 лет- 18, у старших – 26-20 в мин. Так же проводят осмотр формы грудной клетки ( широкая « бочкообразная», воронкообразная, рахитическая, ассиметричная ).
Пальпация, перкуссия и аускультация у детей проводится той же методикой, как и у взрослых, но при этом надо учитывать некоторые особенности:
— у детей раннего возраста голосовое дрожание определяют в момент плача, крика или кашля, выражено оно слабее, чем у старших детей и диагностическая ценность невелика;
— перкуссию у маленьких детей лучше проводить на руках у мамы;
— палец плессиметр левой руки лучше прикладывать к поверхности грудной клетки не плашмя, а под углом 45 градусов;
— у маленьких детей при сравнительной перкуссии можно обнаружить притупление лёгочного перкуторного звука в нижних отделах правого лёгкого при метеоризме. Этот признак наблюдается в положении лёжа и исчезает при перкуссии в положении стоя. Связано это со смещением печени вверх при метеоризме.
— при сравнительной перкуссии у детей перкуторный звук над правой верхушкой несколько короче, чем над левой (более короткий бронх справа и более низкое расположение верхушки с этой стороны , плюс большее развитие мышц правого плеча); перкуторный звук во 2-3 межреберьях слева несколько укорочен из-за близости сердца; при перкуссии по средней подмышечной линии внизу справа перкуторный звук имеет притупленный оттенок ( печень), а слева – тимпанический оттенок ( желудок);
-нижние границы лёгких определяют по тем же топографическим линиям, что и у взрослых и в норме в возрасте до 10 лет они находятся:
по среднеключичной линии справа – на VI ребре, слева соответствуют границе сердца, по средней подмышечной справа – VI –VII справа, слева – на IX ребре, по лопаточной линии справа – на IX ребре, слева – на XI ребре.
У детей от 10 до 12 лет и старше перкуторные границы приближаются к границам взрослых: по окологрудинной линии справа – VI ребро, слева границу не определяют; по передней подмышечной линии справа и слева – VII ребро; по средней подмышечной справа и слева – VIII ребро; по задней подмышечной справа и слева – IX ребро; по лопаточной справа и слева – X ребро; по околопозвоночной справа и слева – XI грудной позвонок.
— верхние границы у детей следующие (с обеих сторон) : спереди – линия, соединяющая середину верхнего края трапециевидной мышцы с грудинно- ключичным соединением, сзади – уровень остистого отростка VII шейного позвонка;
— подвижность нижних краёв лёгких у детей составляет 2-6 см;
— у детей раннего и дошкольного возраста выслушивается при аускультации громкое везикулярное дыхание, которое называется пуэрильным. Часто такое дыхание путают с жёстким. Объясняется эта особенность узкими бронхами, короткой трахеей и усиленной проводимостью стенок грудной клетки у детей.
Особенности инструментальных методов исследования органов дыхания:
Спирография:используется для регистрации лёгочных объёмов и вентиляционных показателей . Проба ТИФФНО- даёт представление о состоянии проходимости воздухоносных путей. Определяется объём воздуха, который выдыхает больной за единицу времени в момент максимального выдоха после предельно глубокого вдоха. Дети 6-16 лет выдыхают следующее количество воздуха от объёма ЖЁЛ: за 0,25 с -30-35%, за 0,5с-70-75%, за 1 с – 75-100%.При патологических состояниях эти показатели снижаются.
Спирометрия:проводится по методике взрослых, детям после 5-6 лет, определяется объём дыхания, минутный объём дыхания, жизненная ёмкость лёгких. Показатели ОД : при рождении – 21 мл, до 4 мес – 47-53 мл, до года – 54-79 мл, до 3 лет – 97 мл, в 4 года – 110 мл. Мод: при рождении – 1.13л/мин, до 4 мес – 12.2-2.37 л/мин, до года – 2.38-2.75 л/мин, в 4 года – 3,08 л/мин
Пикфлоуметрия:измерение пиковой скорости выдоха. Методика аналогична взрослым, выполняется соответственно алгоритму.
Пневмотахиметрия:позволяет определить нарушения бронхиальной проходимости при патологии органов дыхания. Применяется после 5 лет, показатели объёмных скоростей форсированного вдоха и выдоха с возрастом увеличиваются в норме.
Бронхоскопия, рентгеновское исследование, томография , бронхография:как у взрослых. Бронхография проводится под общим или местным обезболиванием, детям до 6-7 лет применяется лишь общая анестезия.
Из лабораторных методов имеет значение общий анализ крови, исследование мокроты ( у детей собрать трудно), исследование крови на иммуноглобулины , белковые фракции.
Источник
У детей первых
месяцев жизни перкуссию передней
поверхности грудной клетки проводят в
положении лежа на спине, задней поверхности
грудной клетки – в положении лежа на
животе или на ладони левой руки врача.
При этом большой палец врача проводится
в левую подмышечную впадину ребенка,
указательный располагается на правой
ключице, остальные пальцы – на боковой
поверхности грудной клетки справа. При
этом применяется метод непосредственной
перкуссии.
У детей первых
трех лет жизни перкуссию проводят в
положении сидя на столе, руки поддерживают
на уровне плечевого пояса ребенка.
Старших детей
перкутируют в положении стоя.

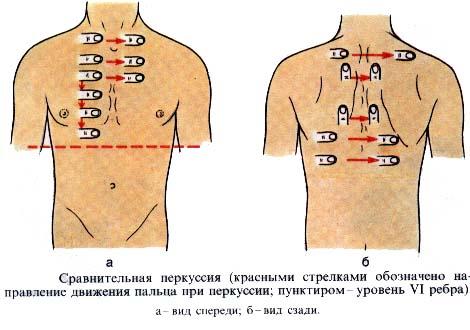
а) Сравнительная
перкуссия
Оценивают характер
перкуторного звука над симметрично
расположенными участками правого и
левого легкого:
спереди: над и
под ключицами;с боков: по
подмышечным линиям;сзади: по
околопозвоночными и лопаточным линиям.
Палец-плессиметр
на всех проекциях легких, кроме
межлопаточной области располагается
параллельно ребрам, в межлопаточной
области – параллельно позвоночнику.
При этом при
перкуссии передней поверхности грудной
клетки ребенок опускает руки вдоль
туловища; при перкуссии задней поверхности
— скрещивает руки на груди и слегка
наклоняется вперед; при перкуссии
боковых поверхностей – поднимает руки
за голову.
У здоровых детей
перкуторный звук над проекцией легких
не везде одинаков. Справа в нижележащих
отделах он короче из-за близости печени,
слева из-за близости желудка принимает
тимпанический оттенок.
б) Топографическая
перкуссия
Определение нижних границ легких
Перкуссию проводят
со II
межреберья сверху вниз по межреберьям
до появления тупого звука:
справа – по
среднеключичной, подмышечным, лопаточной
и околопозвоночной линиям;
слева – по
подмышечным, лопаточной и околопозвоночным
линиям.
Нижние границы легких
Линия | справа | слева |
среднеключичная | VI | не |
передняя | VII | |
средняя | VIII-IX | |
задняя | IX | |
лопаточная | Х | |
околопозвоночная | на | |
Определение верхних границ легких
Верхняя граница
легких у детей дошкольного возраста не
определяется, т.к. верхушки легких у них
не выходят за ключицы.
У детей школьного
возраста определение высоты стояния
верхушек легких начинают спереди.
Палец-плессиметр ставят над ключицей,
концевой фалангой касаясь наружного
края грудино-ключично-сосцевидной
мышцы.
Перкутируют по
пальцу-плессиметру, передвигая его
вверх до появления укорочения перкуторного
звука. У здоровых детей этот участок
находится на расстоянии 2-4 см от середины
ключицы. Границу проводят по стороне
плессиметра, обращенной к ясному звуку.
Сзади перкуссию
ведут от ости лопатки по направлению к
остистому отростку 7 шейного позвонка
до появления укорочения перкуторного
звука. У здоровых детей высота стояния
верхушек легких сзади определяется на
уровне 7 шейного позвонка.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
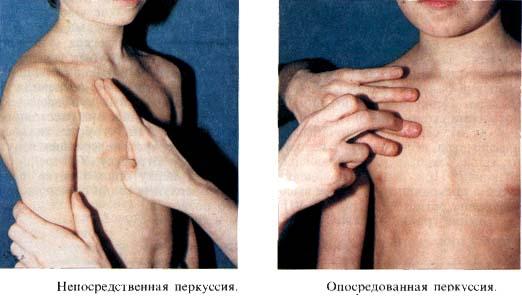
1. Виды перкуссии Перкуссию различают посредственную и непосредственную. Непосредственная перкуссия производится выстукиванием согнутым 3-м пальцем по ребрам и межреберьям грудной клетки или методом щелчка — указательным пальцем правой руки при соскальзывании его со среднего. Этот метод перкуссии чаще применяется при исследовании детей младшего возраста. Посредственная, или опосредованная, перкуссия — перкуссия пальцем по пальцу. Плессиметром служит II фаланга среднего пальца левой кисти, которая плотно прижимается к исследуемому месту. Перкуссионный удар следует производить движением только кисти. Удары должны быть одинаковой силы, быстрые и короткие.
В зависимости от поставленной цели используют перкуссию разную по интенсивности: различают перкуссию громкую (с нормальной силой перкуторного удара), тихую и тишайшую. При громкой перкуссии в колебание вовлекают ткани на участке радиусом 4-7 см, при тихой — 2-4 см. При перкуссии необходимо держать ребенка таким образом, чтобы его плечи и лопатки находились на одном уровне. Перкуссию передней поверхности грудной клетки у новорожденных и детей первых месяцев жизни проводят в положении лежа на спине, задней поверхности грудной клетки — в положении лежа на животе или на ладони левой руки врача, большой палец которой проводится в левую подмышечную впадину ребенка, указательный располагается на правой ключице, остальные пальцы — на боковой поверхности грудной клетки справа; при этом применяется метод непосредственной перкуссии. У детей раннего возраста (первых 3 лет жизни) перкуссию проводят в положении сидя на столе, руки поддерживают на уровне плечевого пояса ребенка. Старших детей перкутируют стоя. При перкуссии передней поверхности грудной клетки ребенок должен опустить руки вдоль туловища; при перкуссии задней поверхности грудной клетки ребенку предлагают скрестить руки на груди и слегка нагнуться вперед; при перкуссии боковых поверхностей — поднять руки на голову. Сравнительной перкуссией оценивается характер перкуторного звука над анатомически одинаково расположенными участками правого и левого легкого: спереди — над и под ключицами, с боков — по подмышечным линиям, сзади — по паравертебральным и лопаточным линиям. Палец-плессиметр на всех проекциях легких, кроме межлопаточной области, располагается параллельно ребрам, в межлопаточной области — параллельно позвоночнику.
У здоровых детей перкуторный звук над проекцией легких не везде одинаков. Справа под углом лопатки он короче из-за близко расположенной печени. Слева спереди над полулунным пространством Траубе, которое ограничено сверху нижней границей сердца, справа — печенью, слева — селезенкой, снизу — левой реберной дугой, перкуторный звук имеет тимпанический оттенок из-за близости желудка, содержащего воздух.
2. Определение границ легких Топографической перкуссией определяют верхнюю и нижнюю границу легких. При исследовании нижней границы перкуссию проводят сверху, спускаясь вниз по межреберьям, справа — по средне-ключичной, подмышечной и лопаточной линиям, слева — по подмышечной и лопаточной линиям. Верхняя граница легких у детей грудного и младшего возраста не определяется, так как верхушки не выходят за ключицы из-за высокого стояния верхней апертуры грудной клетки и относительно короткой шеи. У детей школьного возраста определение высоты стояния верхушек легких начинается спереди. Перкуссию проводят от ключицы вверх, касаясь концевой фалангой пальца-плессиметра наружного края грудино-ключично-сосцевидной мышцы, до появления укороченного перкуторного звука. У здоровых детей этот участок находится на расстоянии 2- 4 см от середины ключицы. Отметку «граница» проводят по стороне плессиметра, обращенной к ясному звуку. Сзади перкуссию ведут от spina scapulae по направлению к остистому отростку VII шейного позвонка до появления укороченного перкуторного звука. У здоровых детей высота стояния верхушек легких сзади определяется на уровне VII шейного позвонка. При определении состояния воздушности легочной ткани (полей Кренига) палец-плессиметр ставят на середину верхнего края трапецивидной мышцы и от этой точки проводят перкуссию поочередно по направлению к шее и плечу до притупления перкуторного звука. Полученное расстояние между двумя дальними точками и есть ширина полей Кренига. У здоровых детей она составляет 4- 5 см. Подвижность легочного края оценивается по перемещению нижней границы легких до и после глубокого вдоха и полного выдоха и равна разнице между границами легких при полном вдохе и полном выдохе; выражается в сантиметрах. Подвижность легочного края у детей раннего возраста определяется при крике ребенка.
3. Состояние внутригрудных лимфатических узлов Перкуссией определяется состояние внутригрудных лимфатических узлов. Лимфатические узлы в области бифуркации трахеи определяются непосредственной перкуссией по остистым отросткам снизу вверх, начиная с VII- VIII грудных позвонков. У здоровых детей раннего возраста притупление перкуторного звука отмечается на II- III грудных позвонках, у детей дошкольного возраста — на III- IV грудных позвонках. При оценке состояния лимфатических узлов переднего средостения перкуссия проводится по передней поверхности грудной клетки в первом или втором межреберьях поочередно с обеих сторон по направлению к грудине (палец-плессиметр располагается параллельно грудине). У здорового ребенка укорочение перкуторного звука определяется у краев грудины. Состояние бронхопульмональных лимфатических узлов оценивается при проведении перекрестной перкуссии по передним подмышечным линиям снизу верх по направлению к подмышечной впадине (палец-плессиметр располагается параллельно ребрам). У здоровых детей укорочения перкуторного звука не выявляется.
Источник
