Реанимация ребенка 1 год
При
развитии терминальных состояний
своевременное и правильное проведение
первичной сердечно-легочной реанимации
позволяет в части случаев спасти жизнь
детей и вернуть пострадавших к нормальной
жизнедеятельности. Овладение элементами
экстренной диагностики терминальных
состояний, твердое знание методики
первичной сердечно-легочной реанимации,
предельно четкое, «автоматическое»
выполнение всех манипуляций в нужном
ритме и строгой последовательности
являются непременным условием успеха.
Методы
сердечно-легочной реанимации
совершенствуются постоянно. В настоящем
издании представлены правила
сердечно-легочной реанимации у детей,
основанные на последних рекомендациях
отечественных ученых (Цыбулькин Э.К.,
2000; Малышев В.Д. и соавт., 2000) и Комитета
по неотложной помощи американской
ассоциации кардиологов, опубликованных
в JAMA(1992).
Клиническая
диагностика
Основные
признаки клинической смерти:
отсутствие
дыхания, сердцебиения и сознания;исчезновение
пульса на сонной и других артериях;бледный
или серо-землистый цвет кожи;зрачки
широкие, без реакции их на свет.
Неотложные
мероприятия при клинической смерти:
оживление
ребенка с признаками остановки
кровообращения и дыхания надо начинать
немедленно, с первых секунд констатации
этого состояния, предельно быстро и
энергично, в строгой последовательности,
не теряя времени на выяснение причин
его наступления, аускультацию и измерение
АД;зафиксировать
время наступления клинической смерти
и момент начала реанимационных
мероприятий;подать
сигнал тревоги, вызвать помощников и
реанимационную бригаду;по
возможности выяснить, сколько минут
прошло с предполагаемого момента
развития клинической смерти.
Если
точно известно, что этот срок более 10
мин., либо у пострадавшего отмечаются
ранние признаки биологической смерти
(симптомы «кошачьего глаза» — после
надавливания на глазное яблоко зрачок
принимает и сохраняет веретенообразную
горизонтальную форму и «тающей льдинки»
— помутнение зрачка), то необходимость
проведения сердечно-легочной реанимации
сомнительна.
Реанимация
будет эффективна только тогда, когда
она правильно организована и мероприятия,
поддерживающие жизнь, выполняются в
классической последовательности.
Основные положения первичной
сердечно-легочной реанимации предложены
американской ассоциацией кардиологов
в виде «Правил АВС» по Р. Safar:
Первый
шаг A(Airways)
— восстановление проходимости дыхательных
путей.Второй
шаг В (Breath) — восстановление
дыхания.Третий
шаг С (Circulation) — восстановление
кровообращения.
Последовательность
реанимационных мероприятий:
A
(Airways)— восстановление проходимости дыхательных
путей:
1.
Уложить больного на спину на твердую
поверхность (стол, пол, асфальт).
2.
Очистить механически ротовую полость
и глотку от слизи и рвотных масс.
3.
Слегка запрокинуть голову, выпрямляя
дыхательные пути (противопоказано при
подозрении на травму шейного отдела),
под шею положить мягкий валик, сделанный
из полотенца или простыни.
Перелом
шейных позвонков должен быть заподозрен
у пациентов с травмой головы или другими
повреждениями выше ключиц, сопровождающимися
потерей сознания, или у больных,
позвоночник которых подвергся неожиданным
перегрузкам, связанным с нырянием,
падением или автомобильной катастрофой.
4.
Выдвинуть нижнюю челюсть вперед и вверх
(подбородок должен занимать самое
возвышенное положение), что предупреждает
прилегание языка к задней стенке глотки
и облегчает доступ воздуха.
В
(Breath)— восстановление дыхания:
Начать
ИВЛ экспираторными методами «изо рта
в рот» — у детей старше 1 года, «изо рта
в нос» — у детей до 1 года (рис. 1).
Методика
ИВЛ.При дыхании «изо рта в рот и
нос» необходимо левой рукой, положенной
под шею больного, подтянуть его голову
и затем после предварительного глубокого
вдоха плотно обхватить губами нос и рот
ребенка (не зажимая его) и с некоторым
усилием вдувать воздух (начальную часть
своего дыхательного объема) (рис. 1). В
гигиенических целях предварительно
лицо больного (рот, нос) можно покрыть
марлевой салфеткой или носовым платком.
Как только грудная клетка приподнимается,
вдувание воздуха прекращают. После
этого отвести рот от лица ребенка, дав
ему возможность пассивно выдохнуть.
Соотношение продолжительности вдоха
и выдоха 1:2. Процедуру повторяют с
частотой, равной возрастной частоте
дыхания реанимируемого: у детей первых
лет жизни — 20 в 1 мин, у подростков — 15
в 1 мин

Рис.
1.

Рис.
2.
При
дыхании «изо рта в рот» реаниматор
обхватывает губами рот больного, а его
нос зажимает правой рукой. В остальном
техника выполнения та же (рис. 1). При
обоих способах имеется опасность
частичного попадания вдуваемого воздуха
в желудок, его раздутия, регургитации
желудочного содержимого в ротоглотку
и аспирации.
Введение
8-образного воздуховода или прилегающей
ротоносовой маски существенно облегчает
проведение ИВЛ. К ним подключают ручные
дыхательные аппараты (мешок Ambu).
При использовании ручных дыхательных
аппаратов реаниматор левой рукой плотно
прижимает маску: носовую часть большим,
а подбородочную — указательным пальцами,
одновременно (остальными пальцами)
подтягивая подбородок больного кверху
и кзади, чем достигается закрытие рта
под маской. Правой рукой сдавливается
мешок до появления экскурсии грудной
клетки. Это служит сигналом необходимости
прекращения давления для обеспечения
выдоха.
С
(Circulation)— восстановление кровообращения:
После
того, как проведены первые 3 — 4 инсуффляции
воздуха, при отсутствии пульса на сонной
или бедренной артериях, реаниматор
наряду с продолжением ИВЛ должен
приступить к непрямому массажу сердца.
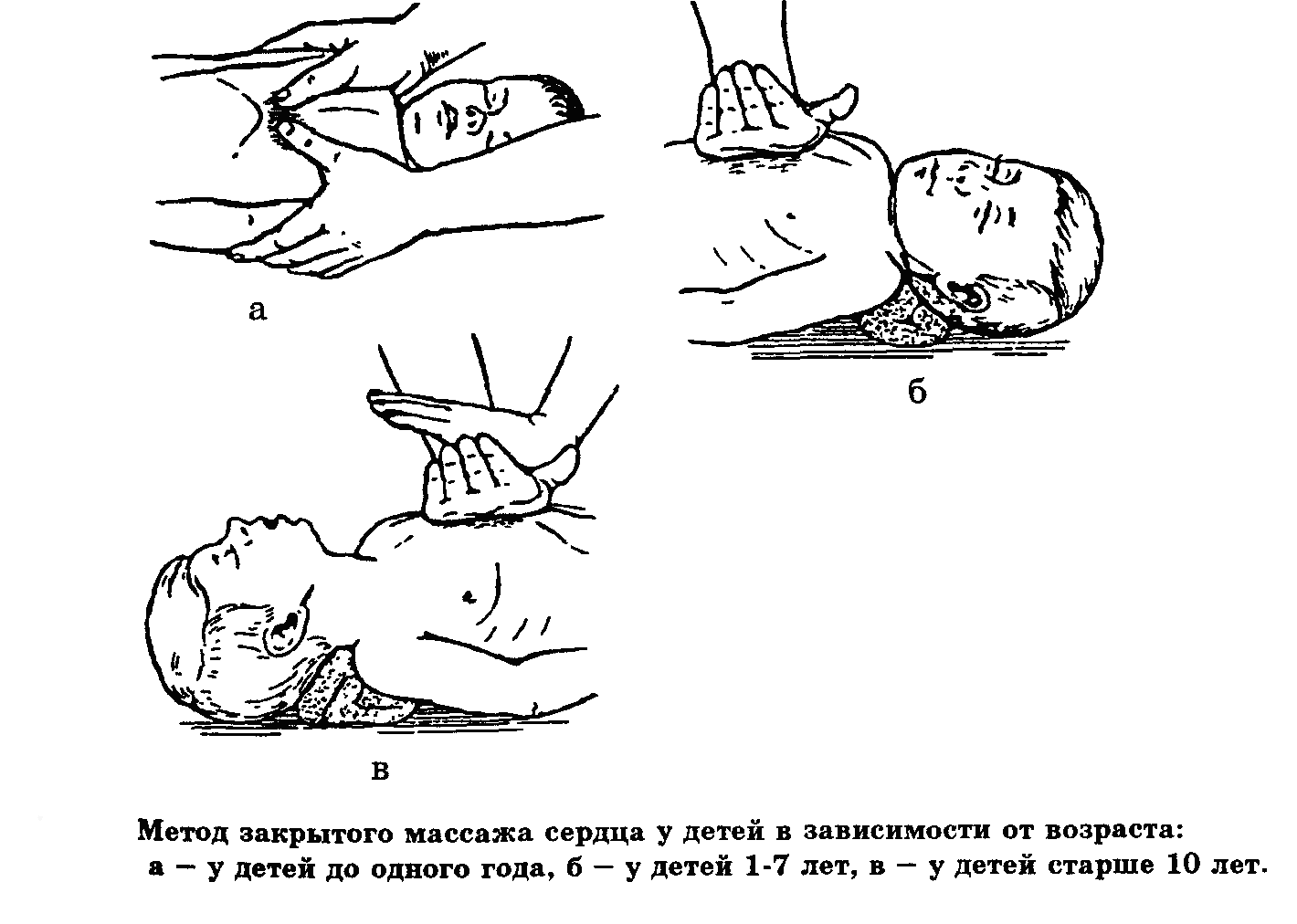
Методика
непрямого массажа сердца (рис. 2, таблица
1). Больной лежит на спине, на жесткой
поверхности. Реанимирующий, выбрав
соответствующее возрасту ребенка
положение рук, проводит ритмичные
надавливания с возрастной частотой на
грудную клетку, соразмеряя силу нажима
с упругостью грудной клетки. Массаж
сердца проводится до полного восстановления
сердечного ритма, пульса на периферических
артериях.
Таблица
1.
Методика
проведения непрямого массажа сердца у
детей
Возраст | Техника | Положение | Глубина | Частота |
До | Концами | На | 1 | 100 |
1 | Ладонь | Нижняя | 2 | 80 |
Старше | Кисти | То | 4 | 80 |
Осложнения
непрямого массажа сердца: при чрезмерном
давлении на грудину и ребра могут быть
их переломы и пневмоторакс, а при сильном
надавливании над мечевидным отростком
возможен разрыв печени; необходимо
помнить также и об опасности регургитации
желудочного содержимого.
В
тех случаях, когда ИВЛ делают в сочетании
с непрямым массажем сердца, рекомендуется
делать одно вдувание через каждые 4-5
сжатий грудной клетки. Состояние ребенка
повторно оценивается через 1 мин после
начала реанимации и затем каждые 2-3 мин.
Критерии
эффективности ИВЛ и непрямого массажа
сердца:
— сужение
зрачков и появление их реакции на свет
(это говорит о поступлении оксигенированной
крови в мозг больного);— появление
пульса на сонных артериях (проверяется
в промежутках между компрессиями
грудной клетки – в момент компрессии
на сонной артерии ощущается волна
массажа, указывающая, что массаж
проводится правильно);— восстановление
самостоятельного дыхания и сердечных
сокращений;— появление
пульса на лучевой артерии и повышение
АД до 60 — 70 мм рт. ст.;— уменьшение
степени цианоза кожи и слизистых.
Дальнейшие
мероприятия по поддержанию жизни:
1.
Если сердцебиение не восстанавливается,
не прекращая проведения ИВЛ и непрямого
массажа сердца, обеспечить доступ к
периферической вене и ввести в/в:
— 0,1%
р-р адреналина гидротартрата 0,01 мл/кг
(0,01 мг/кг);— 0,1%
р-р атропина сульфата 0,01-0,02 мл/кг
(0,01-0,02 мг/кг). Атропин при реанимации у
детей применяется в разведении: 1 мл
0,1% раствора на 9 мл изотонического
раствора натрия хлорида (получается в
1 мл раствора 0,1 мг препарата). Адреналин
также применяется в разведении 1: 10000
на 9 мл изотонического раствора натрия
хлорида (в 1 мл раствора будет 0,1 мг
препарата). Возможно применение
увеличенных в 2 раза доз адреналина.
При
необходимости повторное в/в введение
вышеуказанных препаратов через 5 мин.
— 4%
раствор натрия бикарбоната 2 мл/кг (1
ммоль/кг). Введение бикарбоната натрия
показано только в условиях затяжной
сердечно-легочной реанимации (более
15 мин.) или если известно, что остановка
кровообращения произошла на фоне
метаболического ацидоза; введение 10 %
раствора кальция глюконата в дозе 0,2
мл/кг (20 мг/кг) показано только при
наличии гиперкалиемии, гипокальциемии
и при передозировке антагонистов
кальция.
2.
Оксигенотерапия 100% кислородом через
лицевую маску или носовой катетер.
3.
При фибрилляции желудочков показана
дефибрилляция (электрическая и
медикаментозная).
Если
признаки восстановления кровообращения
есть, но отсутствует самостоятельная
сердечная деятельность, непрямой массаж
сердца проводят до восстановления
эффективного кровотока или до стойкого
исчезновения признаков жизни с развитием
симптомов мозговой смерти.
Отсутствие
признаков восстановления сердечной
деятельности на фоне проводимых
мероприятий в течение 30 — 40 мин. является
показанием к прекращению реанимации.
САМОСТОЯТЕЛЬНАЯ
РАБОТА СТУДЕНТОВ:
Содержание:
Студент
самостоятельно выполняет приемы оказания
неотложной медицинской помощи на
тренажёре «ЭЛТЭК-малыш».
СПИСОК
ЛИТЕРАТУРЫ ДЛЯ САМОСТОЯТЕЛЬНОЙ
ПОДГОТОВКИ:
Основная
литература:
1.Поликлиническая
педиатрия: учебник / под ред. А.С.Калмыковой.-
2-е издание, перераб. и доп. – М.:
ГЭОТАР-Медиа. 2011.- 706 с.
Поликлиническая
педиатрия: учебник для вузов / под ред.
А.С. Калмыковой. — 2-е изд., — М. : ГЭОТАР-Медиа.
2009. — 720 с.[Электронный ресурс] –
Доступ из сети Интернет. ‑
//https://www.studmedlib.ru/disciplines/
2.Руководство
по амбулаторной поликлинической
педиатрии / под ред. А.А. Баранова. – М.:
ГЭОТАР-Медиа. 2006.- 592 с.
Руководство
по амбулаторно-поликлинической педиатрии
/ под ред. А.А.Баранова.
— 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа.
2009. — 592 с.[Электронный ресурс] –
Доступ из сети Интернет. ‑
//https://www.studmedlib.ru/disciplines/
Дополнительная
литература:
Виноградов
А.Ф., Акопов Э.С., Алексеева Ю.А., Борисова
М.А. ДЕТСКАЯ ПОЛИКЛИНИКА. – М.: ГОУ ВУНМЦ
МЗ РФ, 2004.Галактионова
М.Ю. Неотложная помощь детям. Догоспитальный
этап: учебное пособие. – Ростов на Дону:
Феникс. 2007.- 143 с.Цыбулькин
Э.К. Неотложная педиатрия. Алгоритмы
диагностики и лечения. М.: ГЭОТАР-Медиа.
2012.- 156 с.Неотложная
педиатрия : учебное пособие / Ю. С.
Александрович, В. И. Гордеев, К. В.
Пшениснов. — СПб. : СпецЛит. 2010. — 568 с.[Электронный ресурс] – Доступ из сети
Интернет. ‑ //
https://www.studmedlib.ru/book /Баранов
А.А., Щеплягина Л.А. Физиология роста и
развития детей и подростков – Москва,
2006.[Электронный
ресурс] Виноградов А.Ф. и др.: учебное
пособие /Тверской гос. мед. акад.;
Практические умения и навыки для
студента, обучающегося по специальности
«педиатрия», [Тверь]:; 2005 г. 1 эл.опт.
д.(CD–ROM).
Программное
обеспечение и Интернет-ресурсы:
1.Электронный
ресурс: режим доступа: //
www.Consilium-medicum.com.
каталог
медицинских ресурсов INTERNET
2.«Медлайн»,
3.e-library,
4.Каталог
«Корбис»,
5.Профессионально-ориентированный
сайт:
https://www.Medpsy.ru
6.Консультант
студента:
www.studmedlib.ru
(имя
– polpedtgma; пароль
– polped2012; код
– X042-4NMVQWYC)
Знание
студентом основных положений темы
занятия:
Примеры
тестов исходного уровня :
1.При
какой степени тяжести стеноза гортани
показана экстренная трахеотомия?
а.
При 1 степени.
б.
При 2 степени.
в.
При 3 степени.
г.
При 3 и 4 степени.
*
д. При 4 степени.
2.
Что является первым действием при
ургентной терапии анафилактического
шока?
*
а. Прекращение доступа аллергена.
б.
Обкалывание места введения аллергена
р-ром адреналина.
в.
Введение кортикостероидов.
г.
Наложение жгута выше места введения
аллергена.
д.
Наложение жгута ниже места введения
аллергена.
3.
Какой из критериев первым укажет Вам,
что проводимый непрямой массаж сердца
является эффективным ?
а.Потепление
конечностей.
б.Возвращение
сознания.
в.Появление
прерывистого дыхания.
г.Расширение
зрачков.
*
д.Сужение зрачков._
4.
Какое изменение на ЭКГ является угрожающим
по синдрому внезапной смерти у детей?
*
а. Удлинение интервала Q — T.
б.
Укорочение интервала Q — T.
в.
Удлинение интервала Р — Q.
г.
Укорочение интервала Р — Q.
д.
Деформация комплекса QRS.
Вопросы
и типовые задачи заключительного уровня
:
Задание
1.
Вызов
бригады «Скорой помощи» на дом к мальчику
3-х лет.
Температура
36,8°С, число дыханий – 40 в 1 минуту, число
сердечных сокращений – 60 в 1 минуту,
артериальное давление — 70/20 мм рт. ст.
Жалобы
родителей на заторможенность и
неадекватное поведение ребенка.
Анамнез
болезни: предположительно за 60 минут
до прибытия машины «Скорой помощи»
мальчик съел неизвестное количество
таблеток, хранившихся у бабушки, которая
страдает гипертонической болезнью и
принимает для лечения нифедипин и
резерпин.
Объективные
данные: Состояние тяжелое. Сомналентность.
Оценка по шкале Глазго 10 баллов. Кожные
покровы, особенно груди и лица, а также
склеры — гиперемированы. Зрачки сужены.
Периодически отмечаются судороги с
преобладанием клонического компонента.
Носовое дыхание затруднено. Дыхание
поверхностное. Пульс слабого наполнения
и напряжения. Аускультативно на фоне
пуэрильного дыхания выслушивается
небольшое количество хрипов проводного
характера. Тоны сердца глухие. Живот
мягкий. Печень выступает на 1 см из-под
края реберной дуги по средне-ключичной
линии. Селезенка не пальпируется. Не
мочился последние 2 часа.
Задание:
а)
Поставить диагноз.
б)
Оказать догоспитальную неотложную
помощь и определить условия транспортировки.
в)
Охарактеризовать фармакологическое
действие нефедипина и резерпина.
г)
Дать определение шкалы Глазго. Для
чего она применяется?
д)
Указать, через какое время возможно
развитие острой почечной недостаточности,
и описать механизм ее возникновения.
е)
Определить возможность проведения
форсированного диуреза для удаления
всосавшегося яда на догоспитальном
этапе.
ж)
Перечислить возможные последствия
отравления для жизни и здоровья ребенка.
Какое количество таблеток этих препаратов
потенциально смертельно в данном
возрасте?
Ответ:
а)
Острое экзогенное отравление таблетками
резерпина и нефедипина средней степени
тяжести. Острая сосудистая недостаточность.
Судорожный синдром.
Задание
2:
Вы
врач летнего оздоровительного лагеря.
В
течение последней недели стояла жаркая
сухая погода, с температурой воздуха в
дневные часы 29-30С
в тени. Во второй половине дня к вам
привели ребенка 10 лет, который жаловался
на вялость, тошноту, снижение остроты
зрения. При осмотре Вы обратили внимание
на покраснение лица, повышение температуры
тела до 37,8С, учащение
дыхания, тахикардию. Из анамнеза известно,
что ребенок более 2-х часов до обеда
играл в «пляжный волейбол». Ваши действия
?
Эталон
ответа
Возможно
это ранние признаки солнечного удара:
вялость, тошнота, снижение остроты
зрения, покраснение лица, повышение
температуры тела, учащение дыхания,
тахикардия. В дальнейшем может отмечаться
потеря сознания, бред, галлюцинации,
смена тахикардии брадикардией. При
отсутствии помощи возможна смерть
ребенка при явлениях остановки сердца
и дыхания
Неотложная
помощь:
1.
Переместить ребенка в прохладное
помещение; уложить в горизонтальное
положение, голову покрыть пеленкой,
смоченной холодной водой.
2.
При начальных проявлениях теплового
удара и сохраненном сознании дать
обильное питье глюкозо — солевого
раствора (по 1/2 чайной ложки натрия
хлорида и натрия бикарбоната, 2 ст. ложки
сахара на 1 л воды) не менее объема
возрастной суточной потребности в воде.
3.
При развернутой клинике теплового
удара:
—
проводить физическое охлаждение холодной
водой с постоянным растиранием кожных
покровов (прекратить при снижении tтела ниже 38,5°С);
—
обеспечить доступ к вене и начать в/в
введение раствора Рингера или «Трисоли»
в дозе 20 мл/кг час;
—
при судорожном синдроме ввести 0,5%
раствор седуксена 0,05-0,1 мл/кг (0,3-0,5 мг/кг)
в/м;
—
оксигенотерапия;
—
при прогрессировании расстройств
дыхания и кровообращения показано
проведение интубации трахеи и перевод
на ИВЛ.
Госпитализация
детей с тепловым или солнечным ударом
в реанимационное отделение после
оказания первой помощи. Детям с начальными
проявлениями без утраты сознания
госпитализация показана при сочетании
перегревания с диареей и соледефицитным
обезвоживанием, а также при отрицательной
динамике клинических проявлений при
наблюдении за ребенком в течение 1 часа.
Задание
3:
Врача
детского оздоровительного лагеря
вызвали случайные прохожие, увидевшие
тонущего ребенка в озере рядом с лагерем.
При осмотре на берегу озера лежит
ребенок, предположительный возраст
9-10 лет, без сознания, в мокрой одежде.
Кожные покровы бледные, холодные на
ощупь, отмечается цианотичность губ,
изо рта и носа вытекает вода. Гипорефлексия.
В легких дыхание ослаблено, западение
уступчивых мест грудной клетки и грудины
на вдохе, ЧДД – 30 в 1мин. Тоны сердца
приглушены, ЧСС – 90 уд/мин, пульс слабого
наполнения и напряжения, ритмичный. АД
– 80/40 мм рт.ст. Живот мягкий, безболезненный.
1.Ваш
диагноз?
2.Ваши
действия на месте осмотра (первая
мед.помощь).
3.Ваши
действия в мед.пункте оздоровительного
лагеря (помощь на догоспитальном этапе).
4.Дальнейшая
тактика.
Эталон
ответа.
1.Утопление.
2.На
месте: -очистить ротовую полость,-перегнуть
пострадавшего через бедро, ударами
ладони между лопатками удалить воду.
3.В
мед.пункте: -раздеть ребенка, растереть
спиртом, укутать в одеяло, -ингаляции
60% кислородом, -ввести зонд в желудок, -ввести
в мышцы дна полости рта возрастную дозу
атропина, -полиглюкин 10мл/кг в/в;
преднизолон 2-4 мг/кг.
4.Подлежит
экстренной госпитализации в реанимационное
отделение ближайшей больницы.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Сердечно-легочная реанимация детям
СЛР у детей в возрасте до 1-го года
Последовательность действий:
1. Слегка потрясите или похлопайте малыша, если вы подозреваете, что он без сознания
2. Положите малыша на спину;
3. Позовите кого-нибудь на помощь;
4. Освободите дыхательные пути
Запомните! При разгибании головы малыша избегайте ее перегиба!
5. Проверьте, есть ли дыхание, если нет, начинайте ИВЛ: глубоко вдохните, охватите ртом рот и нос малыша и сделайте два медленных неглубоких вдувания;
6. Проверьте наличие пульса в течение 5 – 10сек. (у детей до 1 года пульс определяют на плечевой артерии);
Запомните! Если вам в это время предлагают помощь, попросите вызвать «скорую».
7. При отсутствии пульса поставьте 2-й и 3-й пальцы на грудину, на один палец ниже линии сосков и начинайте непрямой массаж сердца
— частота не менее 100 в 1 мин.;
— глубина 2 – 3 см;
— соотношение толчков на грудину и вдуваний – 5:1 (10 циклов в минуту);
Запомните! Если пульс есть, а дыхание не определяется; ИВЛ проводят с частотой 20 вдуваний в мин. (1 вдувание каждые 3 сек)!
8. После проведения непрямого массажа сердца переходят к ИВЛ; сделайте полных 4 цикла
У детей до 1 года нарушение дыхания чаще всего вызвано инородным телом в дыхательных путях.
Как и у взрослого пострадавшего, закупорка дыхательных путей может быть частичной или полной. При частичной закупорке дыхательных путей малыш испуган, кашляет, вдыхает с трудом и шумно. При полной закупоркой дыхательных путей — кожные покровы бледнеют, губы становятся синюшными, кашля нет.
Последовательность действий при реанимации малыша с полной закупоркой дыхательных путей:
1. Положите малыша на свое левое предплечье лицом вниз, чтобы голова ребенка «свешивалась» с руки спасателя;
2. Сделайте 4 хлопка по спине пострадавшего основанием ладони;
3. Переложите малыша на другое предплечье лицом вверх;
4. Сделайте 4 нажатия на грудную клетку, как при непрямом массаже сердца;
5. Выполняйте 1 – 4 этапы до тех пор, пока не восстановится проходимость дыхательных путей или малыш не потеряет сознание;
Запомните! Попытка удалить инородное тело вслепую, как и у взрослых, не допустима!
6. Если малыш потерял сознание, сделайте цикл из 4-х хлопков по спине, 4-х толчков на грудину;
7. Осмотрите рот пострадавшего:
— если инородное тело видно, удалите его и сделайте ИВЛ (2 вдувания);
— если инородное тело не удалено, повторяйте хлопки по спине, толчки на грудину, осмотр рта и ИВЛ до тех пор, пока грудь малыша не поднимется:
— после 2 удачных вдуваний, проверьте пульс на плечевой артерии.
Особенности ИВЛ у детей
Для восстановления дыхания у детей до 1 года ИВЛ осуществляют «изо рта в рот и нос», у детей старше 1 года – способом «изо рта в рот». Оба способа проводятся в положении ребенка на спине. Детям до 1 года под спину кладут невысокий валик (н-р, сложенное одеяло), или слегка приподнимают верхнюю часть туловища подведенной под спину рукой, голову ребенка слегка запрокидывают. Оказывающий помощь делает неглубокий вдох, герметично охватывает ртом рот и нос ребенка до 1 года или только рот у детей старше года, и вдувает в дыхательные пути воздух, объем которого должен быть тем меньше, чем меньше ребенок. У новорожденных объем вдыхаемого воздуха составляет 30-40 мл. При достаточном объеме вдуваемого воздуха и попадании воздуха в легкие (а не в желудок) появляются движения грудной клетки. Закончив вдувание, нужно убедиться, опускается ли грудная клетка.
Вдувание чрезмерно большого для ребенка объема воздуха может привести к тяжелым последствиям – к разрыву альвеол и легочной ткани и выходу воздуха в плевральную полость.
Запомните!
Частота вдуваний должна соответствовать возрастной частоте дыхательных движений, которые с возрастом уменьшается.
В среднем ЧДД в 1 минуту составляет:
— у новорожденных и детей до 4 месяцев – 40
— у детей 4-6 месяцев – 35-40
— у детей 7 месяцев – 35-30
— у детей 2-4 лет – 30-25
— у детей 4-6 лет – около25
— у детей 6-12 лет – 22-20
— у детей 12-15 лет – 20-18 лет.
Особенности непрямого массажа сердца у детей
У детей грудная стенка эластичная, поэтому непрямой массаж сердца выполняют с меньшими усилиями и с большей эффективностью.
Методика непрямого массажа сердца у детей зависит от возраста ребенка. Детям до 1 года достаточно надавливать на грудину 1-2 пальцами. Для этого оказывающий помощь укладывает ребенка на спину головой к себе, охватывает его так, чтобы большие пальцы рук располагались на передней поверхности грудной клетки, а концы их – на нижней трети грудины, остальные пальцы подкладываются под спину.
Детям старше 1 года до 7 лет массаж сердца производят, стоя сбоку, основанием одной кисти, а более старшим детям – обеими кистями рук (как взрослым).
Во время массажа грудная клетка должна прогибаться на 1-1,5 см у новорожденных, на 2-2,5 см у детей 1-12 месяцев, 3-4 см у детей старше года.
Число надавливаний на грудину в течение 1 минуты должно соответствовать средней возрастной частоте пульса, которое составляет:
— у новорожденных – 140
— у детей 6 месяцев – 130-135
— у детей 1 года – 120-125
— у детей 2 лет – 110-115
— у детей 3 лет – 105-110
— у детей 4 лет – 100-105
— у детей 5 лет – 100
— у детей 6 лет – 90-95
— у детей 7 лет – 85-90
— у детей 8-9 лет – 80-85
— у детей 10-12 лет – 80
— у детей 13-15лет – 75
Учебная литература
УМП по Основам сестринского дела, редакция к.м.н. А.И.Шпирна, М., ГОУ ВУНМЦ, 2003г., стр. 683-684, 687-988.
С.А.Мухина, И.И.Тарновская, Атлас по манипуляционной технике сестринского ухода, М., 1997г., стр.207-211.
презентация
Источник
