Неправильное развитие грудной клетки у ребенка
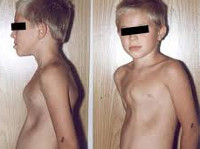
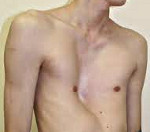
Деформации грудной клетки у детей – врожденное или рано приобретенное искривление грудины и сочленяющихся с ней ребер. Деформации грудной клетки у детей проявляются видимым косметическим дефектом, нарушениями со стороны деятельности дыхательной и сердечно-сосудистой систем (одышкой, частыми респираторными заболеваниями, быстрой утомляемостью). Диагностика деформации грудной клетки у детей предполагает проведение торакометрии, рентгенографии (КТ, МРТ) органов грудной клетки, позвоночника, грудины, ребер; функциональных исследований (ФВД, ЭхоКГ, ЭКГ). Лечение деформации грудной клетки у детей может быть консервативным (ЛФК, массаж, ношение наружного корсета) или хирургическим.
Общие сведения
Деформации грудной клетки у детей – патологическое изменение формы, объема, размеров грудной клетки, приводящее к уменьшению грудино-позвоночного расстояния и нарушению положения внутренних органов. Деформации грудной клетки встречаются у 14% населения; при этом у детей (преимущественно у мальчиков) врожденные аномалии диагностируются с частотой 0,6-2,3%. Деформации грудной клетки у детей представляют собой косметический дефект, могут вызывать функциональные проблемы со стороны дыхания и сердечной деятельности, причинять психологический дискомфорт ребенку. Эти обстоятельства неблагоприятно сказываются на гармоничном развитии детей и их социальной адаптации. Проблема деформаций грудной клетки у детей является актуальной для торакальной хирургии, детской травматологии и ортопедии, детской кардиологии, детской психологии.

Деформации грудной клетки у детей
Причины деформаций грудной клетки у детей
По времени развития и воздействующим причинным факторам различают врожденные и приобретенные деформации грудной клетки у детей. Врожденные деформации могут быть обусловлены генетическими причинами или возникать в результате нарушения развития скелета (грудины, ребер, позвоночника, лопаток) во внутриутробном периоде.
Наследственные деформации грудной клетки в определенных семьях возникают у детей в 20-65% случаев. В настоящее время известно множество синдромов, одним из компонентов которых служат пороки грудино-реберного комплекса. Наиболее распространенным среди них является синдром Марфана, характеризующийся астеническим телосложением, арахнодактилией, воронкообразной и килевидной деформацией грудной клетки, расслаивающейся аневризмой аорты, подвывихом и вывихом хрусталиков, биохимическими изменениями обмена гликозаминогликанов и коллагена. В основе формирования наследственных деформаций грудной клетки у детей лежит дисплазия хрящевой и соединительной ткани, развивающаяся в результате различного рода ферментативных нарушений.
Причины возникновения ненаследственных (спорадических форм) пороков передней грудной стенки неизвестны. К этому могут приводить любые тератогенные факторы, действующие на развивающийся плод. Наиболее часто врожденные деформации грудной клетки у детей обусловлены неравномерным ростом грудины и реберных хрящей, патологией диафрагмы (короткие мышечные волокна могут втягивать грудину внутрь), патологией развития хрящей и соединительной ткани.
Приобретенные деформации грудной клетки у детей, как правило, развиваются в результате перенесенных заболеваний костно-мышечной системы – рахита, туберкулеза, сколиоза, системных заболеваний, опухолей ребер (хондром, остеом, экзостозов), остеомиелита ребер и др. В ряде случаев приобретенная деформация грудной клетки вызывается гнойно-воспалительными заболеваниями мягких тканей грудной стенки (флегмоной) и плевры (хронической эмпиемой), опухолями средостения (тератомой, нейрофиброматозом и т.д.), травмами и ожогами грудной клетки, эмфиземой легких. Кроме этого, деформации грудной клетки у детей может являться следствием неудовлетворительных результатов торакопластики, срединной стернотомии по поводу врожденных пороков сердца.
Классификация деформаций грудной клетки у детей
По виду деформации грудной клетки у детей могут быть симметричными и асимметричными (правосторонними, левосторонними). Среди врожденных деформаций грудной клетки у детей в педиатрии чаще встречаются воронкообразная грудь (pectus excavatum) и килевидная грудь (pectus carinatum). К редким врожденным деформациям грудной клетки (около 2%) относятся синдром Поланда, расщелина грудины и др.
Воронкообразная деформация грудной клетки у детей («грудь сапожника») составляет порядка 85-90% врожденных пороков развития грудной стенки. Ее характерным признаком служит различное по форме и глубине западение грудины и передних отделов ребер, сопровождающееся уменьшением объема грудной полости, смещением и ротацией сердца, искривлением позвоночника.
Выраженность воронкообразной деформации грудной клетки у детей может носить 3 степени:
- I – вдавление грудины до 2 см; сердце не смещено;
- II – вдавление грудины 2-4 см; смещение сердца менее 3 см;
- III – вдавление грудины более 4см; смещение сердца более 3 см.
Килевидная деформация грудной клетки («голубиная», «куриная» грудь) у детей встречается реже, чем воронкообразная; при этом 3 из 4-х случаев аномалии приходятся на мальчиков. При килевидной грудной клетке ребра присоединяются к грудине под прямым углом, «выталкивая» ее вперед, увеличивая передне-задний размер грудной клетки и придавая ей форму киля.
Степени килевидной деформации грудной клетки у детей включают:
- I – выпячивание грудины до 2 см над нормальной поверхностью грудной клетки;
- II – выпячивание грудины от 2-х до 4 см.;
- III – выпячивание грудины от 4-х до 6 см.
Приобретенная деформация грудной клетки у детей подразделяется на кифосколиотическую, эмфизематозную, ладьевидную и паралитическую.
Симптомы деформаций грудной клетки у детей
Клинические проявления воронкообразной деформации грудной клетки различаются в зависимости от возраста ребенка. У грудничков вдавление грудины обычно малозаметно, однако отмечается «парадокс вдоха» — грудина и ребра западают при вдохе, при крике и плаче ребенка. У детей младшего возраста воронка становится более заметной; отмечается склонность к частым респираторным инфекциям (трахеитам, бронхитам, рецидивирующим пневмониям), быстрая утомляемость в играх со сверстниками.
Своей наибольшей выраженности воронкообразная деформация грудной клетки достигает у детей школьного возраста. При осмотре определяется уплощенная грудная клетка с приподнятыми краями ребер, опущенные надплечья, выпяченный живот, грудной кифоз, боковые искривления позвоночника. «Парадокс вдоха» заметен при глубоком дыхании. Дети с воронкообразной деформацией грудной клетки имеют пониженную массу тела, бледные кожные покровы. Характерны низкая физическая выносливость, одышка, потливость, тахикардия, болевые ощущения в области сердца, артериальная гипертензия. Вследствие частых бронхитов у детей нередко развивается бронхоэктатическая болезнь.
Килевидная деформация грудной клетки у детей обычно не сопровождается серьезными функциональными нарушениями, поэтому основным проявлением патологии служит косметический дефект — выпячивание грудины вперед. Степень деформации грудной клетки у детей может прогрессировать с возрастом. При изменении положения и формы сердца могут иметь место жалобы на быструю утомляемость, сердцебиение и одышку.
Дети-школьники с деформацией грудной клетки осознают свой физический недостаток, стараются скрыть его, что может привести к вторичным психическим наслоениям и потребовать помощи со стороны детского психолога.
Синдром Поланда или реберно-мышечный дефект включает комплекс пороков, среди которых отсутствие грудных мышц, брахидактилия, синдактилия, амастия или ателия, деформация ребер, отсутствие подмышечного оволосения, уменьшение подкожно-жирового слоя.
Расщелина грудины характеризуется ее частичным (в области рукоятки, тела, мечевидного отростка) или тотальным расщеплением; при этом перикард и покрывающая грудину кожа интактны.
Диагностика
Физикальное обследование ребенка педиатром позволяет выявить видимое изменение формы, размеров, симметричности грудной клетки; обнаружить функциональные шумы в сердце, тахикардию, хрипы в легких и т. д. Нередко при осмотре детей с деформацией грудной клетки выявляются различные дизэмбриогенетические стигмы: гипермобильность суставов, нистагм, готическое небо и др. Наличие объективных признаков деформации грудной клетки требует углубленного инструментального обследования детей под руководством торакального хирурга или детского травматолога-ортопеда.
Степень и характер деформации грудной клетки у детей определяется с помощью торакометрии, дающей представление о глубине и ширине грудной клетки, ее косых размерах, торакальном индексе, а также позволяющей проследить эти показатели в динамике. Более точные сведения получают после проведения рентгенографии и КТ грудной клетки, грудины, ребер, позвоночника. Эти исследования позволяют оценить костную структуру грудной клетки, изменения в легких, степень смещения органов средостения.
Для определения тяжести вторичных изменений со стороны сердечно-легочной системы проводится электрокардиография, ЭхоКГ, МРТ сердца, спирометрия, консультации детского пульмонолога и детского кардиолога.
Лечение деформаций грудной клетки у детей
Лечение килевидной деформации грудной клетки у детей начинают с консервативных мероприятий: проведения ЛФК, массажа, лечебного плавания, ношения специальных компрессионных систем и детских ортезов. Хирургическая коррекция килевидной грудной клетки показана при выраженном косметическом дефекте и прогрессировании степени деформации у детей старше 5 лет. Различные способы торакопластики предусматривают субперихондральную резекцию парастернальных частей ребер, поперечную стернотомию, перемещение мечевидного отростка и последующую фиксацию грудины в нормальном положении путем ее сшивания с надхрящницей и концами ребер.
При воронкообразной грудной клетки консервативные мероприятия показаны только при I степени деформации; при II и III степени необходимо хирургическое лечение. Оптимальным периодом для хирургической коррекции воронкообразной грудной клетки считается возраст детей от 12 до 15 лет. При этом фиксация корригированного положения переднего отдела грудной клетки может осуществляться с помощью наружных швов из металлических или синтетических нитей; металлических фиксаторов; костных ауто- или аллотрансплантатов, оставленных в грудной полости, или без их использования.
Специальные методики торакопластики предложены для хирургической коррекции расщелины грудины и реберно-мышечных дефектов.
Результаты реконструкции грудной клетки у детей при ее врожденной деформации хорошие в 80-95% случаев. Рецидивы отмечаются при неадекватной фиксации грудины, чаще у детей с диспластическими синдромами.
Источник
Деформация грудной клетки у ребенка – частая проблема, с которой могут столкнуться некоторые родители. Что же предпринять?
Содержание
Данное заболевание — увеличения по форме и размеру, а также объемов грудины. Это физиологическое изменение может быть как врожденным, так и приобретенным. Сейчас мы попробуем разобраться, из-за чего возникает деформация грудной клетки и возможно ли решить эту проблему?
Причины возникновения деформаций у детей
Существуют разные причины деформации грудной клетки. Изменения бывают врожденными и приобретенными.
К врожденным изменениям можно отнести такие факторы, как:
- генетическая предрасположенность;
- генетическое заболевание–болезнь Дауна;
- проблемы, связанные с формообразованием скелета (грудной клетки, ребер, позвоночного столба и т.д.).
На приобретенные изменения могут повлиять такие хронические заболевания, как: рахит (нехватка витамина D, который отвечает за усваиваемость кальция), туберкулёз костей, кифоз, различные патологии легких и ребер.
Из-за таких деформаций грудины у ребенка возможны сбои в функционировании организма в целом. Это, например, может повлиять на дыхательную систему, а также на психологию человека.
Сравнивая себя с другими, близкими по возрасту детьми, ребенок притормаживает в своем физиологическом развитии, очень часто болеет острыми респираторными вирусными инфекциями, которые часто называют «простудой», довольно скоро переутомляется под воздействием физических нагрузок и, в целом, наблюдается снижение иммунитета.
Зачастую у больных с данным видом заболевания специфическое сложение тела, склонность к худобе, узость в плечах, высокий рост, довольно длинные конечности. Этому виду патологии характерны визуально заметные межреберные промежутки, а также значительно меньшие параметры грудного отдела со всех обозреваемых ракурсов. Также имеет место заметное выдвижение вперед костей лопаток и ключицы. При дальнейшем развитии патологии наблюдается деформация позвоночного столба (сколиоз и кифоз), сбои в работе артериального давления.
В подростковом возрасте деформация становится более явной, заметна, особенно на вдохе, впалая грудь. Если наблюдается разница в обхвате грудной клетки на вдохе и выдохе в сторону уменьшения, в три раза, сравнивая с общепринятой нормой, то есть смысл воспользоваться помощью квалифицированного хирурга.
Важно: С таким заболеванием не стоит затягивать, т.к. по мере роста ребенка дефект грудного отдела будет явно заметный.
Воронкообразная деформация грудной клетки
Воронкообразная или, как её еще называют, вдавленная деформация грудной клетки у детей связана с тем, что грудная часть, а именно центральная кость грудины, утопает вглубь. Она также имеет название «грудь сапожника».
Данный вид заболевания распространен у детей чаще всего. Первопричиной патологии служит неправильный рост хрящей ребер грудины.
Известны три степени впалой деформации:
- До 20 мм – легкая степень;
- От 20 до 40 мм – средняя степень;
- От 40 мм и выше – тяжелая степень.
Изменения грудной части могут различаться следующим образом: углубления могут быть глубокими или неявно выраженными, широкими или не очень глубокими. Нередко, встречается и такой вид деформации, как западание грудины с одной стороны.
У ребенка в возрастной категории до 3-х лет довольно трудно выявить признаки данного вида заболевания. Такие проявления могут быть связаны с частыми острыми вирусными заболеваниями, которые, нередко, переходят в пневмонию.
В возрасте от 7 и выше возникают трудности с дыханием до и после физических нагрузок, часто ребенок может испытывать усталость, боли в районе грудной области. Такие дети зачастую болеют острыми респираторными вирусными инфекциями.
У 20-30% детей с таким заболеванием может быть искривление позвоночника. В худших случаях возможно нарушение работы органов: сердца, легких и т.д.
Килевидная деформация грудной клетки
Еще один тип грудной деформации – килевидный. Его также называют рахитическим. Симптомы данной патологии – достаточно заметное выступание грудной части вперед. Такую деформацию можно сравнить с килем корабельного судна. Данный визуальный дефект по-иному именуют, как «грудь куриная». Очень часто такая патология может относиться к врожденным формам заболевания.
Килевидная грудная клетка у ребенка встречается гораздо реже, чем воронкообразная. Наиболее распространенной причиной является слишком активное разрастание хрящевой ткани ребер (5 и 7).
Подобно воронкообразной, у килевидной деформации грудной области выделяют три степени:
- От 20 мм – легкая степень;
- От 20 до 40 мм – средняя степень;
- От 40 мм и выше – тяжелая степень.
По большей части килевидная деформация имеет ярко-выраженный дефект, из-за которого ребенок испытывает дискомфорт, трудности и угнетенное, подавленное состояние, что может сильно повлиять на его психоэмоциональное состояние.
Важно: По мере роста ребенка с такой патологией выпирание груди становится более заметным, вследствие чего происходит сдавливание внутренних органов, что за собой влечет появление других заболеваний уже совершенно иного характера.
Методы лечения деформации грудной клетки у детей
Исправить деформацию грудной клетки возможно, в зависимости от типа и сложности. При начальной стадии врачи чаще всего применяют такие меры, как: массажи, занятия лечебной физкультурой, применение специальных корсетов и т.д.
Лечиться можно также и в домашних условиях. Родителям важно приучать своего ребенка к спорту, активным прогулкам на улице. Благодаря этому происходит укрепление мышц позвоночника и пресса.
Деформация грудной клетки у подростков. Берут ли в армию
При начальной стадии заболевания отсрочка от призыва в армию не является обязательной. Оценить степень сложности патологии поможет врач пульмонолог. Если при осмотре больного будут выявлены какие-либо отклонения от нормы, в таком случае есть необходимость консультации узкого специалиста и проведение спирографического исследования. Только тяжелая степень заболевания является 100% гарантией того, что подростка с деформацией грудной клетки не возьмут в армию.
Впалая грудная клетка: лечение вакуумом
Лечение грудной области вакуумом происходит следующим образом: на грудь с деформацией помещают специальную присоску, которая через некоторое время приводит к тому, что грудная клетка становится подвижней и визуально снижается степень изъяна. Но, к сожалению, такой способ будет действенен лишь при малых деформациях на ранних стадиях.
Источник
Деформация грудной клетки у детей бывает врожденной и приобретенной. Дефект заметен внешне и часто вызывает сильный эстетический дискомфорт у школьников и малышей дошкольного возраста. Кроме того, деформация негативно влияет на физическое здоровье ребенка.
Особенности патологии
Деформация грудной клетки у ребенка – это изменение естественной формы и расположения ребер или грудины, при котором наблюдается сокращение расстояния между ними и с позвоночником. Также у больного нарушается естественное положение легких, сердца и других внутренних органов. Такой дефект чаще встречается у мальчиков. Состояние различной степени тяжести наблюдается у 12–15% населения планеты.
Деформация грудной клетки у ребенка – это изменение естественной формы и расположения ребер или грудины
Деформация грудной клетки у ребенка способствует развитию следующих состояний:
- Маленький объем легких. С младенчества у больного присутствует отдышка даже после незначительных физических нагрузок. Малыш часто страдает от респираторных заболеваний. Также у ребенка снижена физическая выносливость.
- Проблемы в работе сердечно-сосудистой системы. Патология проявляется частыми спазмами и болезненными ощущениями в груди, головокружениями, головными болями, судорогами и онемением рук и ног.
- Замкнутость. Ребенку тяжело дается общение в коллективе.
Из-за проблем с сердцем и дыхательной системой у ребенка часто наблюдается снижение мозговой активности, которое проявляется трудностями с концентрацией, проблемами с памятью и последовательным логическим мышлением.
Причины аномалии
При врожденных аномалиях причины их появления лежат в остановке роста реберных хрящей во время внутриутробного развития малыша. При этом возникает избыточный наклон ребер, вследствие которого грудные мышцы изменяют положение и происходит укорачивание диафрагмы.
Все эти нарушения обычно наследственные. Риск рождения ребенка с патологией в семьях, где данная аномалия присутствует у кого-либо из родственников, составляет 20–65%. При этом опасность развития патологии повышается у тех малышей, чьи матери во время беременности курят, употребляют алкоголь, несбалансированно питаются и редко бывают на свежем воздухе.
Приобретенную деформацию грудной клетки у ребенка вызывают патологические процессы в костно-мышечной системе, которые наблюдались у больного в раннем детстве. К таким опасным состояниям относятся:
- рахит;
- туберкулез;
- искривление позвоночника;
- аутоиммунные заболевание костных тканей и хрящей;
- опухолевые образования в медиастинальном пространстве;
- остеома;
- хондрома;
- экзостоз;
- реберный остеомиелит.
В частных случаях причиной аномалии становятся заболевания гнойно-воспалительного характера:
- флегмона;
- хроническая эмпиема;
- легочная эмфизема;
- химический ожог грудной клетки.
Деформационные процессы также могут являться осложнениями хирургических вмешательств в область грудной клетки. Риск их образования присутствует после проведения стернотомии и торакопластики.
Классификация патологии
Классификация деформации грудной клетки у ребенка производится сразу по нескольким параметрам. По соразмерности повреждений грудной клетки деформация разделяется на такие виды:
- симметричная;
- асимметричная.
Асимметричная патология может быть левосторонней и правосторонней.
По характеру проявления аномалии разделяют на:
- воронкообразные;
- килевидные.
Крайне редко, менее 2% от всех случаев проявления дефекта, у ребенка присутствует синдром Поланда. Такая патология характеризуется отсутствием грудной мышцы, нескольких ребер или расположением грудины полубоком.
Воронкообразная деформация составляет 90% случаев проявления врожденной патологии. Ее основной признак – заметная впадина в грудине. Ее размеры и глубина напрямую влияют на смещение сердечной мышцы:
- При первой стадии глубина ямки не превышает 2 см. Сердце при этом не смещено и находится в естественном положении, однако объем диафрагмы уменьшен.
- Вторая стадия – впадина глубиной 2–4 см. При этом наблюдается смещение сердца на расстояние не более 3 см.
- Третья стадия характеризуется ямкой более 4 см глубиной. Смещение сердца происходит более чем на 3 см от его естественного положения.
Килевидная деформация, или голубиная грудь, характеризуется соединением ребер под прямым углом в области грудины, что создает визуальный эффект киля. В 75% случаев дефект наблюдается у мальчиков. При этом различают такие стадии патологии:
- первая степень сопровождается выпячиванием грудины не более чем на 2 см над остальными, не деформированными, участками грудной клетки;
- вторая степень наблюдается при выпячивании на уровень до 4 см;
- третья степень – при выпирании деформированных костей на 4–6 см.
Классификация приобретенных деформаций основывается на их первопричине.
Симптомы
Визуальные признаки аномалии становятся более заметны по мере роста малыша. При воронкообразном типе патологии у младенцев впадина малозаметна. Но ярким признаком патологии становится «парадокс вдоха». Это состояние проявляется как западение грудины и ребер во время вдоха, плача или крика малыша. При отсутствии аномалий развития во время этих процессов должно наблюдаться расширение грудной клетки вследствие наполнения легких воздухом.
По мере взросления у детей с воронкообразной деформацией появляются симптомы патологии:
- становится более заметной и глубокой имеющаяся ямка;
- ребенок часто страдает простудными заболеваниями, хроническим бронхитом, трахеитом и рецидивирующей пневмонией;
- при незначительных физических нагрузках наблюдается одышка;
- быстрая утомляемость;
- искривление позвоночника;
- бледность кожи;
- маленький вес;
- кифоз;
- уплощение грудной клетки;
- ускоренное сердцебиение даже в состоянии покоя;
- боли в груди;
- при глубоком вдохе отчетливо заметен «парадокс вдоха».
При развитии килевидной деформации не происходит сильного сдавливания внутренних органов. Благодаря этому опасных функциональных нарушений у ребенка нет. Однако по мере взросления у пациента могут наблюдаться:
- одышка;
- быстрая утомляемость;
- неравномерный сердечный ритм.
Эти симптомы возникают лишь при изменении формы или местоположения сердца. Основным признаком такой деформации грудной клетки у ребенка является визуальный дефект – выпячивание отдельного участка грудины.
При синдроме Поланда или расщелине грудины основными симптомами являются визуальные физические дефекты в виде асинхронности движения частей грудной клетки при дыхании или отсутствие костных и мышечных тканей, а также появление глубоких впадин в грудине.
Диагностика
Первичная диагностика патологии производится при визуальном осмотре пациента и пальпации отдельных участков грудной клетки. Обязательными диагностическими мероприятиями являются:
- рентгенография;
- электрокардиограмма;
- эхокардиография (ЭхоКГ);
- компьютерная томография;
- спирометрия.
В дополнение к этим методам обследований может назначаться магнитно-резонансная томография (МРТ) грудной клетки. Для обеспечения правильного лечения пациента в процессе диагностики обязательно проводится консультация больного с пульмонологом и кардиологом.
Лечение
Подбор методов лечения аномалии зависит от типа деформации и степени ее тяжести. При первой степени воронкообразной патологии применяют:
- занятия плаванием;
- лечебный коррекционный массаж;
- ношение специализированных компрессионных систем;
- лечебную физкультуру.
На второй и третьей стадии воронкообразной грудной клетки проводится хирургическая коррекция. Наиболее благоприятный возраст для проведения подобной операции – пубертатный период, 12–15 лет. В ходе оперативного вмешательства передний отдел грудной клетки устанавливается в естественное положение с помощью специальных трансплантатов или фиксаторов из медицинских сплавов.
Лечение деформации грудной клетки хирургическим путем
Лечение патологии килевидного типа преимущественно проводится консервативными методами:
- использование ортезов;
- лечебная физкультура и массаж;
- плаванье.
К хирургии рекомендуется прибегать только при значительном косметическом дефекте. Операция проводится у ребенка в возрасте старше пяти лет. В ходе процедуры выполняется резекция части ребер, их сшивание с надхрящницей или передвижение мечевидного отростка.
В 96% врожденные деформации успешно лечатся. Рецидивы патологии возможны при неправильной фиксации грудины после операции.
Читайте далее: симптомы рахита у детей
Источник
