Топографическая перкуссия ребенка 5 лет
У детей первых
месяцев жизни перкуссию передней
поверхности грудной клетки проводят в
положении лежа на спине, задней поверхности
грудной клетки – в положении лежа на
животе или на ладони левой руки врача.
При этом большой палец врача проводится
в левую подмышечную впадину ребенка,
указательный располагается на правой
ключице, остальные пальцы – на боковой
поверхности грудной клетки справа. При
этом применяется метод непосредственной
перкуссии.
У детей первых
трех лет жизни перкуссию проводят в
положении сидя на столе, руки поддерживают
на уровне плечевого пояса ребенка.
Старших детей
перкутируют в положении стоя.
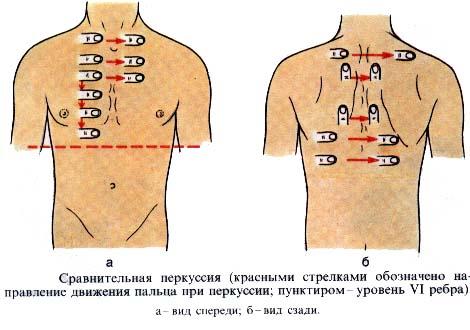
а) Сравнительная
перкуссия
Оценивают характер
перкуторного звука над симметрично
расположенными участками правого и
левого легкого:
спереди: над и
под ключицами;с боков: по
подмышечным линиям;сзади: по
околопозвоночными и лопаточным линиям.
Палец-плессиметр
на всех проекциях легких, кроме
межлопаточной области располагается
параллельно ребрам, в межлопаточной
области – параллельно позвоночнику.
При этом при
перкуссии передней поверхности грудной
клетки ребенок опускает руки вдоль
туловища; при перкуссии задней поверхности
— скрещивает руки на груди и слегка
наклоняется вперед; при перкуссии
боковых поверхностей – поднимает руки
за голову.
У здоровых детей
перкуторный звук над проекцией легких
не везде одинаков. Справа в нижележащих
отделах он короче из-за близости печени,
слева из-за близости желудка принимает
тимпанический оттенок.
б) Топографическая
перкуссия
Определение нижних границ легких
Перкуссию проводят
со II
межреберья сверху вниз по межреберьям
до появления тупого звука:
справа – по
среднеключичной, подмышечным, лопаточной
и околопозвоночной линиям;
слева – по
подмышечным, лопаточной и околопозвоночным
линиям.
Нижние границы легких
Линия | справа | слева |
среднеключичная | VI | не |
передняя | VII | |
средняя | VIII-IX | |
задняя | IX | |
лопаточная | Х | |
околопозвоночная | на | |
Определение верхних границ легких
Верхняя граница
легких у детей дошкольного возраста не
определяется, т.к. верхушки легких у них
не выходят за ключицы.
У детей школьного
возраста определение высоты стояния
верхушек легких начинают спереди.
Палец-плессиметр ставят над ключицей,
концевой фалангой касаясь наружного
края грудино-ключично-сосцевидной
мышцы.
Перкутируют по
пальцу-плессиметру, передвигая его
вверх до появления укорочения перкуторного
звука. У здоровых детей этот участок
находится на расстоянии 2-4 см от середины
ключицы. Границу проводят по стороне
плессиметра, обращенной к ясному звуку.
Сзади перкуссию
ведут от ости лопатки по направлению к
остистому отростку 7 шейного позвонка
до появления укорочения перкуторного
звука. У здоровых детей высота стояния
верхушек легких сзади определяется на
уровне 7 шейного позвонка.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Перкуссия легких – один из базовых физических методов обследования пациента, страдающего от кашля на фоне заболеваний дыхательной системы. Процедура проста в исполнении, не требует от врача применения дополнительных инструментов и позволяет первично оценить состояние больного. Указанная методика обязательна к применению у людей с подозрениями на патологию респираторного тракта.
Что такое перкуссия легких?
Перкуссия – метод, который основывается на выстукивании участков грудной клетки с последующим анализом получаемых звуков. Суть процедуры заключается в проникновении энергии удара по тканям с возвратом в виде звуковых колебаний. В зависимости от характера и локализации внутреннего органа грудной клетки будет отличаться акустическая картина.
Интересно! Впервые соответствующую методику предложил использовать австриец Леопольд Ауэнбруггер еще в XVIII столетии для выявления причин кашля и других респираторных проблем. Диагностическая процедура на ранних этапах была холодно воспринята коллегами доктора, но со временем вошла в ежедневную практику терапевта и пульмонолога. Особую популярность перкуссия обрела после ее применения личным врачом Наполеона Бонапарта. Доктор дополнил полевыми заметками труды Ауэнбруггера и вывел методику «в свет».
Перкуссия базирует на анализе четырех характеристик звуков, извлекаемых во время выстукивания:
- сила;
- высота;
- звукоподобность;
- длительность.
В зависимости от органа и структуры, который поддается диагностике, отличается получаемая акустическая картина.
В практике выделяют три базовых перкуторных звука:
- Ясный легочный. Указанный звук слышен в норме при постукивании по междуреберным промежуткам грудной клетки. Акустическая картина формируется во время колебания альвеол, воздуха, интерстициальной ткани легких;
- Тупой. Звук выслушивается во время обследования паренхиматозных органов (печень, селезенка), которые не содержат воздух;
- Тимпанический. Акустически картина напоминает удары по барабану. Указанный звук возникает при постукивании по органам с гладкой стенкой и воздухом внутри (кишечник).
Во время прогрессирования определенных заболеваний наблюдается изменение локализации соответствующих шумов или их трансформация. Задача врача – оценить характер возникших метаморфозов, правильно интерпретировать результат, выявить причину кашля и подобрать лечение.
Заболевания при которых проводится
Перкуссия – метод, позволяющий оценить состояние легких и плевральной полости (иногда). Процедура используется для диагностики причин кашля, одышки, симптомов дыхательной недостаточности.
Заболевания, поддающиеся выявлению с помощью перкуссии:
- воспаление легких (пневмония);
- абсцессы паренхимы соответствующих органов;
- экссудативный плеврит;
- пневмоторакс;
- каверны (полости), развивающиеся во время прогрессирования туберкулеза.
Острый или хронический бронхит, сопровождающийся сухим кашлем, условно поддается диагностике с помощью перкуссии. Заболевание не сопровождается характерными изменениями звука, что отодвигает указанную методику на второй план. Более важной в конкретном случае остается аускультация.
Перкуссия может использоваться в качестве первичной диагностики объемных новообразований грудной клетки. Однако соответствующий метод не позволяет установить добро- или злокачественность опухоли. В 75% случаев для подтверждения любого из указанных выше диагнозов требуется использование вспомогательных процедур (рентгенография, спирография и тому подобное).
Виды перкуссии: по технике, по цели, по громкости
Описываемый метод диагностики кашля и другой дыхательной патологии с момента своего изобретения неоднократно видоизменялся. Ключевой особенностью оставалась техника извлечения звука и методика проведения процедуры. Ниже будут описаны современные варианты указанного обследования, которые используются для оценки состояния органов респираторного тракта.
Сравнительная перкуссия
Сравнительная перкуссия легких – методика, базирующаяся на поочередном анализе звука, извлекаемого во время постукивания по симметричным участкам грудной клетки. Традиционно диагностика начинается со здоровой стороны для оценки тяжести патологии.
Врач начинает с передней поверхности груди, переходит на бока, спину больного. Суть – сравнение полученных результатов для подбора адекватного лечения.
Топографическая перкуссия легких
Топографическая перкуссия легких предусматривает верификацию размеров органов, глубины их экскурсии (движения во время дыхательного цикла). В каждом отдельном случае доктор устанавливает соответствующие границы конкретному пациенту и сравнивает их с нормальными показателями, которые справедливы для всех людей.
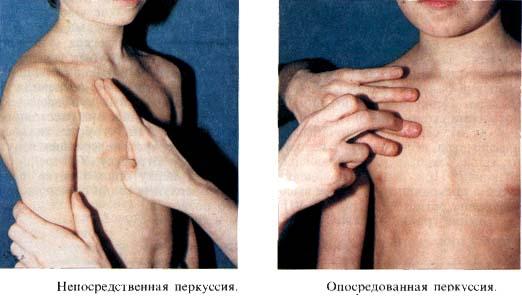
Непосредственная перкуссия
Непосредственность методики заключается в технике выполнения ударов по исследуемому участку тела. На ранних этапах развития процедуры врачи рекомендовали перкутировать указательным и средним пальцем, постукивая по междуреберным промежуткам грудной клетки.
На данный момент более популярной остается опосредованная перкуссия (из-за удобства и большей информативности). Однако многие терапевты в спорных ситуациях прибегают к более архаичному методу для сравнения полученных результатов.
Опосредованная перкуссия
Опосредованность методики предусматривает применение плессиметра («буфера») и молоточка во время постукивания. Плессиметр играет роль прокладки, по которой врач ударяет, извлекая звук. За счет указанной техники выполнения удается получать более громкую акустическую картину.
Плессиметром может выступать палец руки врача (95% случаев), металлическая или деревянная пластинка.
Громкая
Громкость процедуры зависит от силы удара доктора по пальцу-плессиметру для диагностики причины кашля и других признаков респираторной патологии. Для оценки состояния глубоких слоев легких доктор использует громкую перкуссию.
Факт! Максимальная глубина проникновения энергии во время ударов по пальцу – 5-6 см.
Тихая (сниженная сила перкуторного удара)
Тихий вариант методики используется для оценки поверхностных слоев легких. Для проведения соответствующего обследования в комнате должна быть абсолютная тишина. Тихая перкуссия выполняется после предварительно проведенного громкого варианта для возможности сравнения результатов.
Алгоритм проведения перкуссии легких
Алгоритм проведения перкуссии легких предусматривает поэтапное выполнение характерных постукиваний для извлечения соответствующего звука. Начинать процедуру нужно с передней поверхности грудной клетки.
Схема проведения обследования:
- Фиксация расположения верхушек легких впереди и сзади;
- Измерение полей Кренига. Указанная зона отображает дыхательную область над верхними частями легких;
- Фиксация нижних границ легких;
- Определение степени подвижности соответствующих органов при вдохе и выдохе.
Первые два пункта изображены на фото ниже.
Последние два – на фото №2.
При соблюдении описанного выше алгоритма с использованием всех точек постукивания врач получает полноценную картину функционирования легких. За счет простого обследования удается выявить генез кашля, решить вопрос о дальнейшей диагностике и лечении больного.
Проведение детям
Перкуссия легких у детей преследует те же цели, что и у взрослых пациентов. Отличия заключаются в возрасте больного. У детей с 2 лет, страдающих от кашля, обследование проводится в стоячем положении. Грудного ребенка мама прижимает к себе так, чтоб грудная клетка располагалась ровно – туловище не должно сгибаться. Новорожденных перкутируют в положении лежа.
Если ребенок пребывает в тяжелом состоянии, тогда диагностика осуществляется в том положении, в котором пациенту удобно.
Детей, которые во время перкутирования передней поверхности грудной клетки стоят, просят опустить руки по швам. При исследовании спины – обхватить туловище верхними конечностями (позиция «обними себя»). При диагностике боковых поверхностей грудной клетки руки держатся за головой с поднятыми локтями.
Нормы и правила проведения топографической перкуссии легких у детей не отличаются от взрослых пациентов. Последовательность и точки исследования повторяют схему, описанную выше.
Перкуссия легких в норме и патологии
Выстукивание легких – простой, но надежный метод определения расположения соответствующих органов и оценки их функциональной активности. Преимуществом диагностики остается универсальность. Существуют четкие критерии нормального расположения органов. При отклонении от соответствующих показателей можно говорить о патологии.
Нормы топографической перкуссии легких указаны в таблице.
Сравнительная перкуссия легких в норме не позволяет врачу услышать разницы между звуком на симметричных участках грудной клетки. При развитии патологии дыхательной системы, сопровождающейся кашлем, одышкой, цианозом наблюдается изменение акустической картины над пораженным участком.
Возможные патологические шумы:
- Притупление или тупость в местах, где звук должен быть ясным, легочным. Причина – снижение воздушности альвеол, что спровоцировано воспалительным процессом, с параллельным повышением температуры тела и нарастанием кашля;
- Коробочный звук. Феномен возникает в местах повышенной пневматизации легочной ткани с параллельным снижением эластичности стенок альвеол. Эмфизема, сопровождающаяся сухим кашлем – распространенный пример патологии, вызывающей соответствующую картину;
- Тимпанит. Возникновение гладкостенных полостей (каверна, абсцесс) сопровождается появлением соответствующего феномена. Для подтверждения диагноза требуется дополнительное применение рентгенографии.
Важно! В зависимости от услышанного после диагностики врач оценивает состояние больного и формирует предварительный диагноз. Однако для подтверждения теорий обязательно требуется использование лабораторных и инструментальных методов обследования. В противном случае точно установить причину кашля трудно.
Перкуссия легких видео
В народе существует пословица о том, что лучше один раз увидеть, чем сто раз услышать. В случае с описанием диагностических методик указанный факт также справедлив. С базовыми аспектами всей процедуры, описанной выше, можно ознакомиться после просмотра следующего ролика.
Заключение
Перкуссия легких – простой и надежный метод диагностики заболеваний респираторного тракта, которые сопровождаются одышкой, кашлем, дыхательной недостаточностью. Обследование можно проводить в любых условиях без использования дополнительного инструментария. Описанный метод является одним из первых, который осваивают будущие врачи, учась в медицинских университетах, академиях, институтах.
Источник
Для объективного исследования дыхательной системы используют следующие методы: осмотр, пальпацию, перкуссию и аускультацию.
Осмотр начинают с оценки цвета кожных покровов. При этом обращают внимание на наличие бледности, цианоза. При осмотре лица обращают внимание на то, как дышит ребенок – ртом или носом, есть ли выделения из носа, какого они характера; наблюдается ли раздувание крыльев носа. Проводится передняя риноскопия. У новорожденных и детей первых месяцев жизни необходимо обратить внимание на наличие напряжения крыльев носа, пены изо рта, кивательных движений головы.
Важно отметить цвет лица, нет ли цианоза, если есть, то определить степень его выраженности, постоянный он или временный (появляющийся при сосании, крике ребенка, физическом напряжении). Часто, особенно у маленьких детей, цианотическая окраска появляется только в области носогубного треугольника или вокруг рта (периоральный цианоз).
При осмотре грудной клетки обращают внимание на ее форму, синхронность участия в дыхании обеих половин грудной клетки, выбухание или втяжение межреберий, западение одной половины грудной клетки. Обращается внимание на участие вспомогательных мышц в акте дыхания (втяжение яремной ямки, межреберий, эпигастрия при вдохе).
Во время осмотра обращается внимание на голос ребенка, его крик и кашель.Громкий крик ребенка, особенно новорожденного, более характерен для здорового, в то время как слабый, писклявый или полное его отсутствие заставляют подумать об общей слабости ребенка, возможной дыхательной недостаточности. Охрипший голос, переходящий в афонию, свойственен острому ларингиту, в том числе синдрому крупа II-III степени. Для дифференцирования поражения дыхательных путей большое значение имеет кашель – его характер, частота, время возникновения. Кашель легко можно вызвать раздражением зева шпателем.
Важное значение имеет оценка частоты дыхания, его ритма, типа и глубины.
Подсчет частоты дыханий лучше проводить во время сна ребенка – либо визуально, либо рукой, положенной на грудь или живот. У новорожденных и маленьких детей подсчет числа дыханий может быть проведен путем поднесения фонендоскопа к носу ребенка. Чем моложе ребенок, тем более частое у него дыхание.
Нормальная частота дыхания в одну минуту.
Новорожденный 40-60
Ребенок 1 года 30-35
“-“ 5-6 лет 20-25
“-“ 10 лет 18-20
Взрослый 16-18
Необходимо также определить соотношение частоты пульса с частотой дыхания, котороя в норме составляет 3,5 к 1 у детей до 1 года и 4 к 1 у детей старше года..
Ритм дыхания оценивают по регулярности дыхательных движений. Ритм дыхания у детей отличается значительной изменчивостью. Неустойчивость ритма и короткие (до 5с) остановки дыхания (апноэ) могут наблюдаться у новорожденных детей. В возрасте до 2 лет ритм дыхания может быть неправильным, особенно во сне.
В зависимости от преимущественного участия грудной клетки или живота в акте дыхания определяют его тип (грудной, брюшной, грудно-брюшной). У детей раннего возраста наблюдается брюшной тип дыхания. У мальчиков он сохраняется и дальше, у девочек с 5-6-летнего возраста тип дыхания становится грудным.
Глубину дыхания ориентировочно определяют по величине экскурсий грудной клетки.
Пальпация.С помощью пальпации получают представление о состоянии кожи в области грудной клетки (локальная потливость, гиперестезия, отечность).
Пальпация грудной клетки выполняется обеими руками, при этом ладони накладывают на исследуемые участки симметрично. Сдавливая грудную клетку спереди назад и с боков, определяют ее резистентность – ощущение податливости. Чем меньше ребенок, тем более податлива грудная клетка. При повышенном сопротивлении говорят о ригидности.
Отставание одной половины грудной клетки при дыхании можно определить держа концы указательных пальцев у углов лопаток. Пальпация позволяет выяснить также место и степень болезненности грудной клетки.
Голосовое дрожание также определяется руками, лежащими на симметричных участках грудной клетки. Ребенка просят произнести слова типа “раз-два-три”, “тридцать три”, у маленьких исследование проводят во время плача. При этом улавливаются колебания грудной клетки, обусловленные ее вибрацией.
Перкуссия.Перкуссию над легкими важно проводить при правильном положении ребенка, обеспечивающем симметричность расположения обеих половин грудной клетки.
Переднюю поверхность грудной клетки у детей раннего возраста удобнее всего перкутировать в положении лежа на спине; спину перкутируют в положении сидя. Ребенка, не умеющего держать голову, можно перкутировать, положив его на живот или взяв на левую руку.
Более старших детей желательно перкутировать стоя. При перкуссии задней поверхности легких следует попросить ребенка скрестить руки на груди и одновременно слегка нагнуться кпереди, при перкуссии передней поверхности – опустить руки вдоль тела.
Тяжело больных можно перкутировать в положении сидя и лежа, не забывая при этом о необходимости соблюдения симметричности положения обеих половин тела.
Различают перкуссию опосредованную и непосредственную. Непосредственную перкуссию производят выстукиванием согнутым пальцем – средним или указательным. Чаще всего непосредственную перкуссию применяют при исследовании детей раннего возраста.
Опосредованная перкуссия – перкуссия пальцем по пальцу. В качестве плессиметра служит фаланга среднего пальца левой кисти, которую плотно прикладывают ладонной поверхностью к исследуемому месту. Перкуссионные удары наносятся согнутым под прямым углом средним пальцем правой руки. У детей раннего возраста перкуссию следует выполнять слабыми ударами, так как вследствие эластичности грудной клетки и малых ее размеров перкуторный звук слишком легко передается на отдаленные участки. Так как межреберные промежутки у детей в отличие от взрослых узкие, палец-плессиметр располагают перпендикулярно ребрам, что создает условия для более равномерного образования перкуторного тона.
При перкуссии здоровых легких определяется ясный легочный звук. На высоте вдоха этот звук проясняется еще больше, на высоте выдоха, наоборот, он несколько укорачивается. Надо учесть, что легочный звук не везде одинаков. Справа в нижележащих отделах из-за близости печени он короче, слева из-за близости желудка принимает тимпанический оттенок (пространство Траубе).
Различают топографическую и сравнительную перкуссию.
Топографическая перкуссия.Верхняя граница легких, т.е. высота стояния верхушек, у детей дошкольного возраста не определяется, так как верхушки легких у них не выходят за ключицу. Определение высоты стояния верхушек легких у старших детей начинают спереди. Палец-плессиметр ставят над ключицей, ногтевой фалангой касаясь наружного края грудинно-ключично-сосцевидной мышцы. Перкутируют по пальцу-плессиметру, передвигая его вверх до появления укорочения звука. В норме этот участок находится на расстоянии 2-4см от середины ключицы. Границу отмечают по стороне пальца-плессиметра, обращенной к ясному звуку. Сзади перкуссию верхушек ведут от spina scapulae по направлению к остистому отростку VII шейного позвонка.
Определение нижних границ легких начинают с нижней границы правого легкого. Для этой цели перкутируют сверху, спускаясь вниз по межреберьям по сосковой, подмышечным, лопаточной и паравертебральной линиям. Затем определяют нижние границы левого легкого.
Нижние границы легких
Линия тела Справа Слева
Среднеключичная VI ребро Образует выемку для сердца,
Отходит от грудины на высоте
VI ребра и круто спускается книзу
Передняя подмышечная VII « VII ребро
Средняя « VIII-IX ребро VII-IX ребро
Задняя « IX « IX «
Лопаточная X « X «
Паравертебральная На уровне остистого отростка XI грудного позвонка
У старших детей определяют подвижность легочного края. Для этого с помощью перкуссии находят нижнюю границу легких по средней подмышечной или задней подмышечной линии. Затем просят больного глубоко вдохнуть и задержать дыхание, определяя при этом расположение нижнего края легкого (отметку производят по той стороне пальца, которая обращена к ясному перкуторному звуку). Таким же образом определяют нижнюю границу легкого на выдохе, для чего просят больного выдохнуть и задержать дыхание.
Сравнительная перкуссия.При ее проведении сравнивают анатомически одинаково расположенные участки легких с правой и с левой стороны: спереди над и под ключицами, с боков по подмышечным линиям, сзади – по лопаточным и паравертебральным линиям (перкуссия проводится перекрестно) (рис. 6, 7, 8). Палец-плессиметр во всех участках легких, кроме межлопаточной области располагается по межреберьям. В межлопаточной области палец-плессиметр располагается параллельно позвоночнику.
| Рисунок 8. Схема сравнительной перкуссии легких на задней поверхности грудной клетки |
При перкуссии легких возможны следуюшие звуки:
ясный звук здорового легкого, содержащего воздух;
глухой звук с различными оттенками от приглушенного до абсолютно глухого (бедренного); тимпанический звук (более высокий, чем звук над здоровыми легкими), приближающийся к перкуторному тону брюшной полости над петлями кишечника.
При помощи перкуссии можно определить интраторакальные лимфатические узлы. Для этого служит ряд симптомов.
Симптом Кораньи. Проводится непосредственная перкуссия по остистым отросткам, начиная с 7-8 грудных позвонков снизу вверх. В норме получается притупление перкуторного звука на втором грудном позвонке у маленьких детей и на 4 грудном позвонке у старших детей. В этом случае симптом Кораньи считается отрицательным. В случае наличия притупления ниже указанных позвонков симптом считается положительным. Положительный симптом Кораньи говорит об увеличении бифуркационных или трахеальных лимфоузлов.
Симптом чаши Философова. Проводится громкая перкуссия в первом и втором межреберьях с обеих сторон по направлению к грудине (палец-плессиметр располагается параллельно грудине). В норме притупление отмечается на грудине, в этом случае симптом считается отрицательным. В случае наличия притупления оступя от грудины – положительным, что характерно для увеличения паратрахеальных лимфоузлов.
Симптом Аркавина.Проводится перкуссия по передним подмышечным линиям снизу вверх по направлению к подмышечным впадинам. В норме укорочения не наблюдается (симптом отрицательный). В случае увеличения лимфоузлов корня легкого отмечается укорочение перкуторного звука и симптом считается положительным (необходимо помнить, что если палец-плессиметр будет наложен на край грудной мышцы, мы получим притупление перкуторного звука, что может быть ошибочно расценено как положительный симптом Аркавина).
Аускультация.При проведении аускультации положение выслушиваемого ребенка такое же, как и при перкуссии. Выслушивают симметричные участки обоих легких: верхушки, передние поверхности легких, боковые отделы, подмышечные впадины, задние отделы легких над лопатками, между лопатками, под лопатками, паравертебральные.
При аускультации прежде всего необходимо определить характер дыхания. Различают: а) везикулярное (при этом выдох составляет одну треть вдоха); б)везикулярное дыхание с удлинненным выдохом или жесткое дыхание – выдох составляет более половины вдоха или равен ему; в) бронхиальное дыхание – в этом случае выдох прослушивается длительнее вдоха.
При оценке характера дыхания обращают внимание и на тембровое отличие в звуковых феноменах. Кроме того, необходимо отметить и звучность дыхания – различают: обычное, усиленное, и ослабленное дыхание.
У детей до 6 месяцев прослушивается несколько ослабленное дыхание, от 6 месяцев до 3-х лет – пуэрильное (усиленное везикулярное с удлинненным выдохом). Как по механизму возникновения, так и по звуковой характеристике пуэрильное дыхание приближается к жесткому. Для отличия пуэрильного дыхания, свойственного здоровым детям, от жесткого, возникающего при заболеваниях бронхолегочного аппарата, следует обращать внимание на его распространенность (жесткое дыхание чаще выслушивается на отдельных участках легких, пуэрильное – равномерно над всей поверхностью) и сопутствующую ему другую симптоматику.
У детей старше 3-х лет дыхание постепенно приобретает характер везикулярного.
Аускультацией можно выявить бронхофонию – проведение звуковой волны с бронхов на грудную клетку. Усиленное проведение звука чаще всего связано с уплотнением легочной ткани.
Для выявления бронхофонии в качестве исходной точки используют правое межлопаточное пространство (проекция правого бронха), после выслушивания в этой точке фонендоскоп быстро переносят в другие отделы легких. Выслушивание проводится во время произнесения ребенком слов “кис-кис”, “раз-два-три” или крика (у маленьких детей). Выслушивание звука такой же силы как в правом межлопаточном пространстве и других отделах легких позволяет говорить о положительном симптоме бронхофонии.
Для характеристики функционального состояния легких у детей используются пробы с задержкой дыхания на вдохе ( проба Штанге) и на выдохе (проба Генча). Испытуемый в сидячем положении задерживает дыхание, зажав нос. Исследование пробы Генча проводится после трех глубоких вдохов. Длительность задержки дыхания у здоровых детей составляет в возрасте 6 лет – 16 сек., 7 лет – 26 сек., 8 лет – 32 сек., 9 лет – 34 сек., 10 лет – 37 сек., 11 лет – 39 сек., 12 лет – 42 сек.
Вопросы для самоконтроля:
1. Какие признаки дыхательной недостаточности можно выявить у детей?
2. Чему равна частота дыханий в одну минуту у ребенка 5 лет?
3. Каково нормальное соотношение между частотой пульса и дыхания у ребенка 6 месяцев?
4. Укажите высоту стояния верхушек легких у детей школьного возраста?
5. Что такое симптом Кораньи?
6. Какой характер дыхания называется пуэрильным?
7. Укажите норму пробы Генча для ребенка 9 лет.
Источник
