Пищевая аллергия ребенок 1 год

На сегодняшний день каждый третий ребенок страдает от того или иного вида аллергии. Пищевая аллергия может возникнуть у ребенка уже от 1 года, а то и раньше. Благодаря различным методикам и правильной диете можно частично или полностью устранить симптомокомплексы, характерные аллергической реакции.
Описание
Пищевая аллергия – это отклик иммунной системы на ту или иную пищу. Организм вырабатывает специфические антитела к белкам, которые входят в состав определенных продуктов. При пищевой аллергии маленький организм может дать различную реакцию: у одних малышей наблюдается расстройство пищеварения или высыпания на коже, у других — анафилактический шок.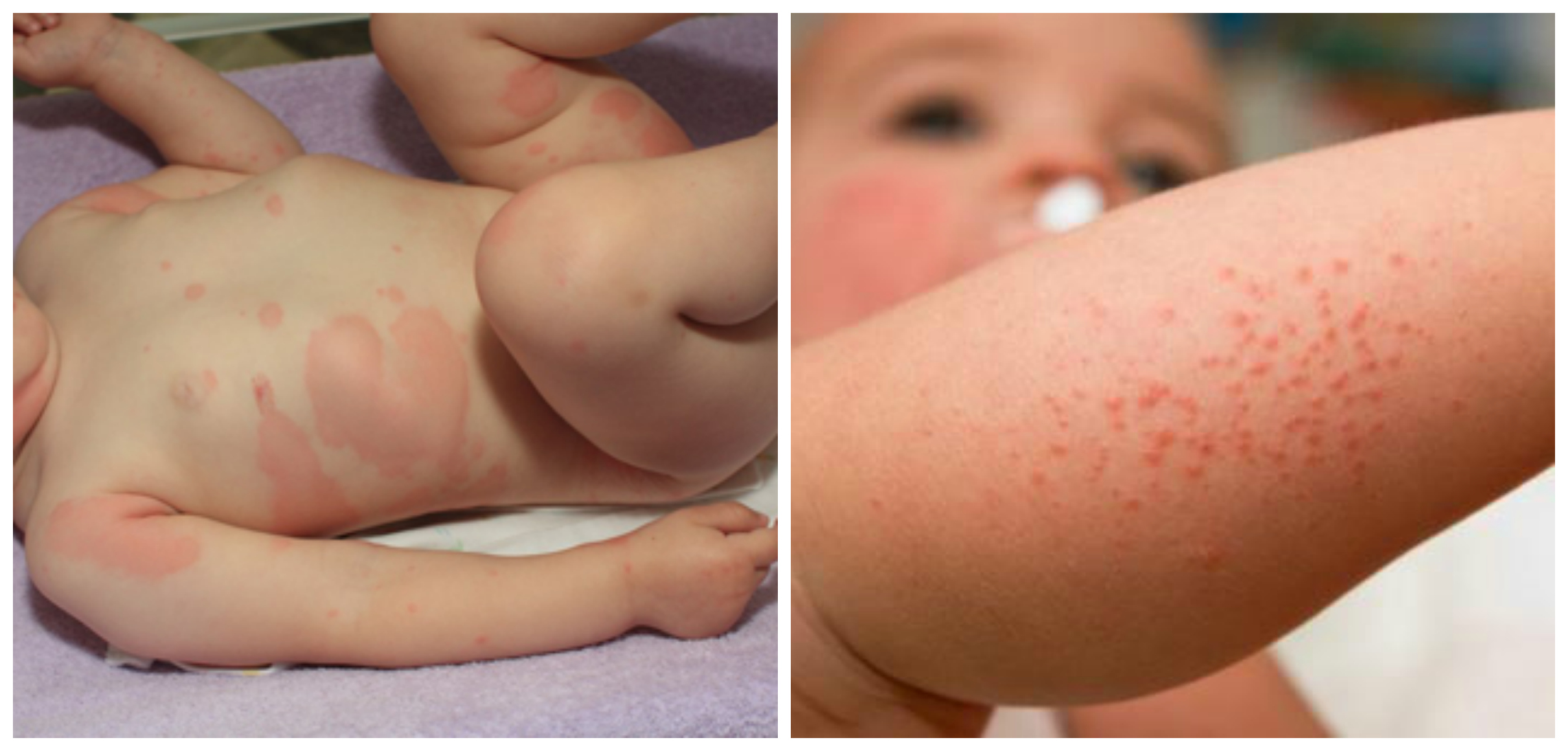
К основным ее видам относят:
- истинную, развивающуюся как самостоятельная ответная реакция организма;
- перекрестная, прогрессирующая на фоне имеющейся аллергии на другие продукты.
Пищевая аллергическая реакция у детей возникает из-за незрелости иммунной системы и высокой степени проницаемости стенок кишечника. Зачастую «провокаторами» выступают:
- Белок животного происхождения. Он содержится в мясе и молочных продуктах. Протеины распадаются на аминокислоты и полипептиды. Небольшая их часть может попадать в кровь также и в нерасщепленном виде при недостаточной ферментации. Тогда они сохраняют функцию антигена. Иммунная система атакует «чужеродный» белок, а в организме вырабатывается биологически активное вещество – гистамин. Именно оно вызывает большинство симптомов пищевой аллергии.
- Растительный белок. Механизм аллергической реакции похож на воздействие протеинов животного происхождения. Растительные белки содержаться в грибах, орехах, бобах.
- Сульфиты. Химические вещества содержаться в свежих фруктах и овощах, сухофруктах.
- Пищевой краситель. Грудничкам противопоказано применение продуктов, в состав которых входят компоненты синтетического происхождения. Природный усилитель цвета вызывает аллергическую реакцию в 100% случаях.

Злоупотребление такими продуктами может дать осложнения пищевой аллергии. В большинстве случаев «агрессивным» веществом выступает глютен в составе зерен таких злаковых культур, как ячмень, овес, пшеница. Когда вы вводите ребенку в рацион новые продукты, избегайте:
- бульонных кубиков;
- пирожных;
- клубнику;
- какао;
- помидоры.
Необходимо с особой долей осторожности относиться к количеству употребления моркови, клюквы, свеклы, цитрусовых. Во время прикорма лучше заменить эти продукты на кабачки, капусту, мясо индейки или баранину.

Причины
Пищевую аллергию связывают с особенностью функционирования пищеварительной системы детей раннего возраста. Когда активность ферментов снижена, нет полноценной защиты кишечника. В результате, аллергены свободно проникают в плазму крови и вызывают определенные симптомы.
Зачастую причиной сильной пищевой аллергии у годовалых детей становится: коровье молоко, куриные яйца, орехи, рыба. Провоцируют ее и другие факторы:
- Наследственность. Если у одного из родителей присутствует какой-либо тип аллергической реакции, то ребенок уже рождается с 30% вероятностью выявления аллергии. Если же оба родителя аллергики, то предрасположенность малыша возрастает вдвое (60%).

- Неправильное питание матери. При грудном вскармливании огромное значение играет то, что ест мама. Это отражается на иммунной системе малыша. Как только вы увидите явные симптомы аллергии, тут же исключите из своего рациона такие продукты, как рыба, витаминизированное молоко, кефир, копчености. Поступление антител в организм ребенка также проходит во время внутриутробного периода, поэтому обезопасить свою кроху от неутешительных последствий аллергии стоит еще до ее рождения.
- Продолжительность вскармливания. Чем дольше ваш малыш будет получать грудное молоко, тем крепче станет его иммунная система и менее подвержена к воздействию аллергенов. Чем раньше вы будете вводить в рацион грудничка искусственные смеси, тем больше увеличите риск проявления у него аллергических реакций. Заменитель грудного молока подбирается только по рекомендациям врача.

- Ошибки в ведении прикорма. Достигая полугодовалого возраста, малышам уже можно аккуратно вводить в рацион новые продукты. Начинайте с небольших доз (1-2 ч. л.) и следите за состоянием кожи своей крохи, ее стулом, появлением кашля. Таким прикормом зачастую становится овощное или фруктовое пюре, каши на воде.
- Нездоровый образ жизни матери. В период беременности и рождения малыша шанс сделать его аллергиком велик, если мать курит или употребляет алкоголь. Это также влияет на хроническое заболевание сердца, сосудов и бронхов ребенка в будущем.
Важно! При пищевой аллергии на конкретный продукт у малышей раннего возраста часто наблюдается гиперчувствительность к другим «раздражителям»: пыльце, косметическим средствам, шерсти домашних животных и пр.
Симптомы
Пищевая аллергия может проявляться видимыми симптомами на коже. В «ответ» на ошибки диеты кормящей матери или введения прикорма, на теле младенца могут проявиться:
- зудящие высыпания;
- сухость и шелушение кожи;
- покраснения вокруг ротика;
- появление опрелостей и себорейной корочки.
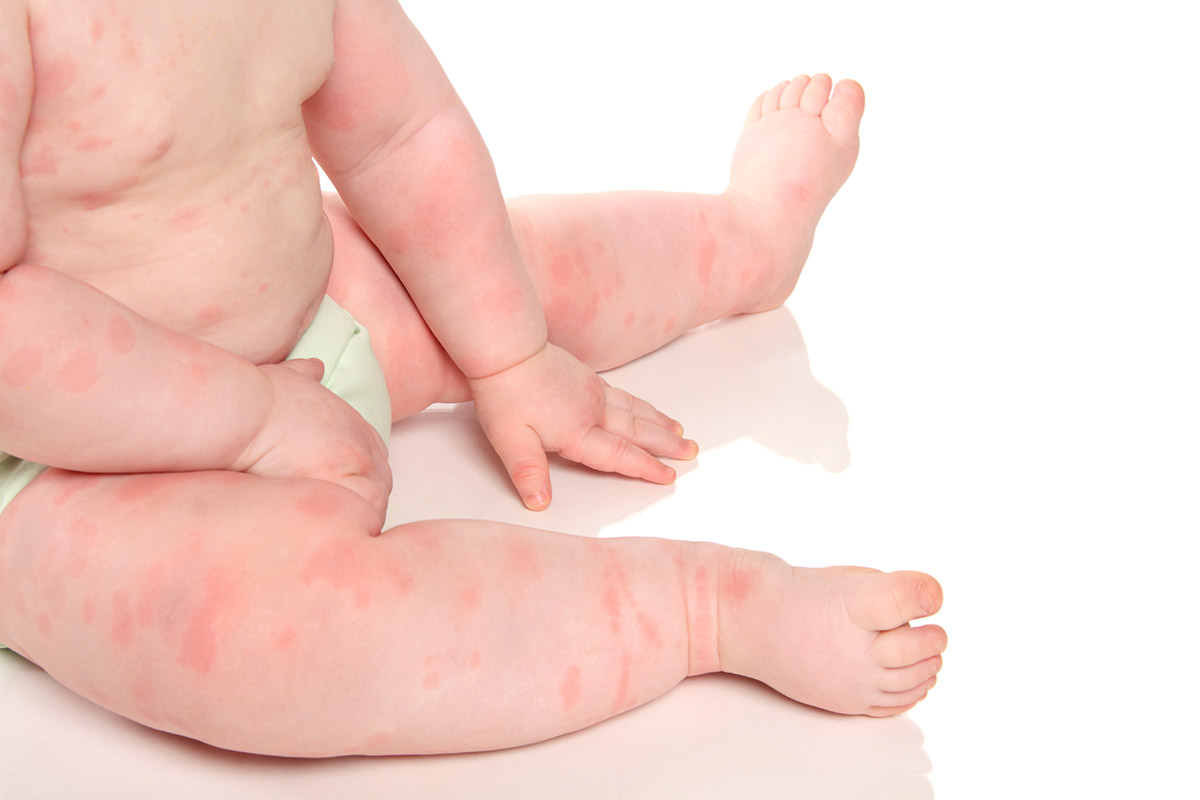
Самые распространенные состояния — крапивница и атопический дерматит. У маленьких пациентов могут появиться на теле розовые пятна различного размера, другие высыпания. Из-за того, что эти участки постоянно чешутся, ребенку дискомфортно.

К общим симптомам проявления пищевой аллергии относят:
- температура тела до 39°С;
- раздражения по телу, сопровождающиеся зудом;
- отек слизистой оболочки и припухлости;
- ринит, который по ошибке можно спутать с признаками простуды.
В результате таких реакций, малыш рискует получить:
- задержку физического и психомоторного развития;
- рахит;
- анемию;
- расстройства ЖКТ.
В этот период может ухудшится аппетит грудничка. Со стороны ЖКТ у него часто наблюдается:
- повышенное газообразование;
- запоры или диарея;
- колики;
- тошнота и рвотные позывы.
Кроха становится беспокойной и капризной.
Симптомы могут проявляться комплексно: у малышей начинается не только сбой в работе пищеварительной системы, но и кожный зуд, высыпания на теле. Интенсивность «аллергической картины» будет зависеть от того, как скоро вы прекратили контакт ребенка с аллергеном.
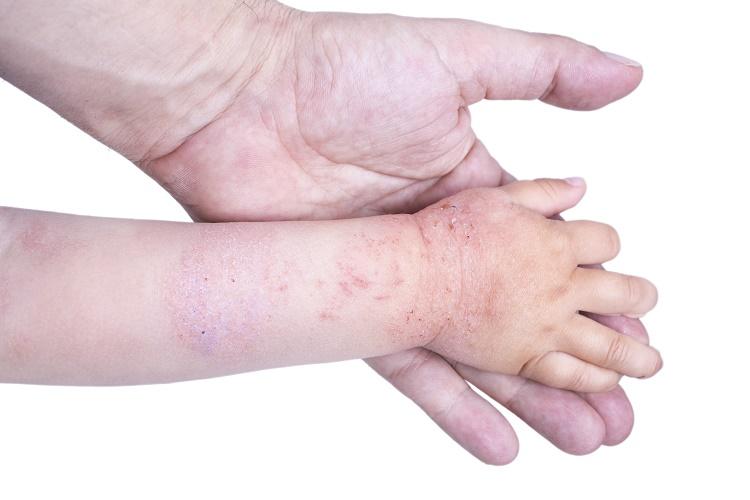
Во время пищевой аллергии могут возникать осложнения, которые зависят от локализации процесса. К наиболее тяжелым случаям относят:
- бронхоспазмы;
- кровотечение;
- отеки на слизистой и гортани;
- астму;
- анафилактический шок.
Любое аллергическое проявление способно снизить иммунитет. Пищевая аллергия становится «зеленым светом» для различного рода инфекций и вирусов в организме.
Важно! При первых же признаках стоит заняться лечением аллергии. Ваша цель — купировать ее симптомы, чтобы она не превратилась в бронхиальную астму или атопический дерматит.
Диагностика
Для установления точного диагноза вам необходимо обратиться к врачу-аллергологу. На основании клинической картины, анамнеза и результатов анализов он назначит определенный курс лечения. Самостоятельно определить природу сыпи на теле младенца довольно сложно. Симптомы пищевой аллергии похожи на симптоматику других болезней (дерматита, кори, ветрянки, краснухи, а также некоторых грибковых и инфекционных заболеваний).
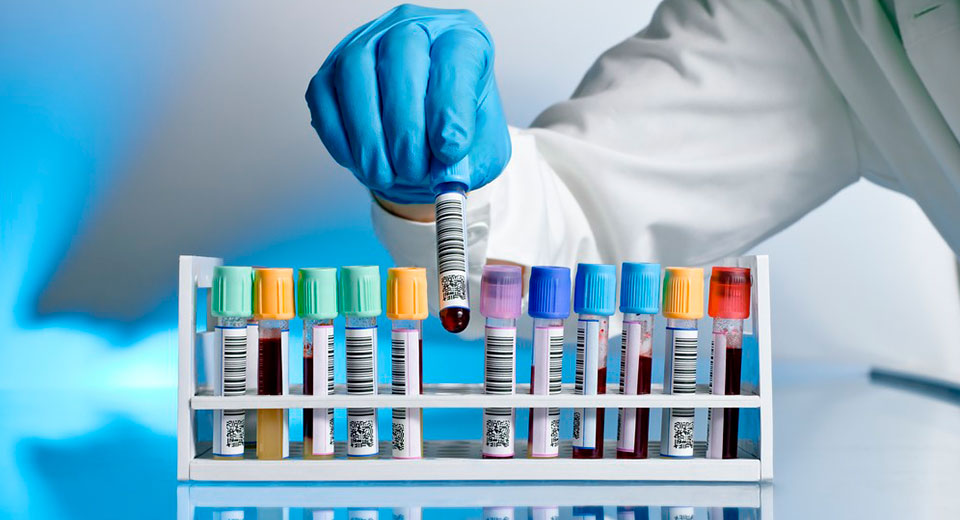
Искать аллерген в крови ребенка необходимо методом исключения. Для этого назначается специальная диета, а в рацион малыша поочередно вводятся привычные для него продукты.
Также вы сможете пройти комплексную диагностику, которая включает:
- УЗИ внутренних органов;
- лабораторные исследования — скарификационные кожные тесты.
В случае с тестами, вы получаете максимально быстрый результат на определение аномальных реакций на конкретный тип аллергена. Врач делает небольшую насечку или маленькие царапины на коже, капает на них вещество с антителами и оценивает результат в течение 20 минут.
Некоторые прибегают к прик-тестам. Тогда аллерген вводят в кожу тонкой иглой. Если реакция присутствует, будет наблюдаться моментальная отечность и покраснение участка, куда вводилась игла.
Когда ребенок переживает острый период аллергического заболевания, врачи рекомендуют сдачу анализов крови на выявление антител.
Диагностика необходима для того, чтобы:
- определить возможность перекрестных реакций;
- выяснить о «возможностях» иммунитета противостоять аллергенам;
- исключить наличие хронических и острых заболеваний;
- убедиться, что у ребенка нет глистных инвазий, способных усилить аллергию.
| Аллергизирующая активность | Пищевые продукты |
|---|---|
| Высокая | Молоко коровье, куриное мясо, ягоды красного цвета, цитрусовые, шоколад, свекла, морковь, мед и орехи |
| Средняя | Любые красные ягоды (малина, смородина, клюква, земляника), зеленый горошек, пшеница, рис, кролик, индейка, персик и абрикос |
| Слабая | Подсушенный белый хлеб, рассольный сыр (брынза), простокваша, кабачки, тыква, чернослив, банан |
Лечение
Главный принцип лечения пищевой аллергии — проведение поэтапной терапии и комплексный подход. Лечение направлено на устранение симптомов и профилактику обострений. Из-за того, что пищевая аллергия становится «спусковым крючком» в развитии гиперчувствительности к другим аллергенам в старшем возрасте, важно пройти курс лечения.
Родители смогут сделать для своей крохи следующее:
- исключить из меню пищевые раздражители;
- соблюдать строгий прием лекарств по рецепту врача;
- повысить иммунитет младенца путем корректировки режима дня, правильной диеты.
Для «искусственников» лучше принимать смеси на основе гидролизатов, молочных и сывороточных белков. В качестве лечебного питания необходимо использовать высокогидролизованные смеси, так как в них полностью или частично отсутствует опасный белок-аллерген.
Вместе с диетой окажутся эффективными препараты:
- антигистаминные;
- гомеопатические.
Максимально натуральные и свежие продукты — залог правильного развития и укрепления иммунитета малыша.
Антигистаминные препараты
При контактировании с аллергеном в организме младенца начинается выработка антител, одним из которых является гистамин. Противоаллергические антигистаминные препараты призваны полностью нейтрализовать или блокировать его выброс. Они выпускаются в виде:
- капель;
- таблеток;
- суспензий;
- сиропов с дозаторами.
Существует 3 поколения антигистаминных препаратов. К последнему относят эффективные таблетки для устранения симптомов аллергии. «Цетиризин», «Лоратадин» можно принимать детям от года.
Основная особенность препаратов 3-го поколения заключается в возможности использования их при продолжительной аллергической реакции.
В возрасте до года легче всего применять капельную форму препаратов, например капли «Зиртек» и «Адвантан». Улучшить самочувствие малыша и устранить высыпания на коже поможет крем «Элидел», «Эриус» или «Фенистил гель».
Гомеопатия
Гомеопатические средства нацелены устранить симптомы аллергической реакции, сохранив иммунитет. Выбор лекарства будет зависеть от характера сыпи:
- Кожные аллергические высыпания на теле в виде пузырьков, волдырей, пятен. В этом случае применяется гомеопатическое средство «Сульфур», основным компонентом которого является сера. Она помогает иммунной системе вырабатывать антигены к аллергенам.
- Экзематозные высыпания, покраснения, появление красные бугорков на коже. Препарат «Белладонна» назначается при первых симптомах аллергии. Он также позволяет уменьшить гиперемию слизистой оболочки глаз при конъюнктивной аллергической реакции.
- Экзема, крапивница, пузырьковые высыпания. Эффективным окажется средство «Рус» с низким показателем разведения, например, «Рус 3».
- Мокнущая экзема, дерматоз. «Антимониум крудум» облегчит состояние пациента при сыпи, которая успела покрыться корочкой.
- Экзема и дерматит. Препарат «Боракс» обладает отличными антисептическими и дезинфицирующими свойствами.
Популярные гомеопатические средства «Хамомилла», «Вибуркол» назначают при различных высыпаниях, образовании волдырей и симптомах удушья. Несмотря на высокую экологичность гомеопатических препаратов, их необходимо применять строго по рекомендациям врачей-гомеопатов.

Профилактика
В профилактике пищевой аллергии важно придерживаться правильного питания:
- оптимальным периодом для введения прикорма детям на грудном вскармливании станет возраст 6 месяцев, для искусственников — 4-5 месяцев;
- постепенно знакомьте ребенка с новой едой в небольших дозах;
- исключайте пищу, содержащую красители и ароматизаторы;
- как можно дольше давайте малышу грудное молоко.
 Некоторым родителям хочется побаловать свою годовалую кроху кусочком шоколада, экзотическими фруктами, сочными ягодами. Не нужно фанатично предлагать малышу пробовать новое «меню».
Некоторым родителям хочется побаловать свою годовалую кроху кусочком шоколада, экзотическими фруктами, сочными ягодами. Не нужно фанатично предлагать малышу пробовать новое «меню».
Диета
Чтобы убрать симптомы пищевой аллергии, важно провести правильную диетотерапию. Для детей она займет до 10 дней, после чего можно осторожно возвращаться к привычному рациону. После проведения необходимых анализов врач исключает продукты:
- с высокой чувствительной активностью (фрукты и ягоды красного и оранжевого цвета, рыба, мед, сахар, варенье);
- перекрестно реагирующие (цитрусовые, бобовые, кефир, пшеничный глютен);
- раздражающие слизистую ЖКТ;
- с пищевыми красителями, эмульгаторами или стабилизаторами.
В зависимости от возраста вашей крохи, включайте следующие гипоаллергенные продукты в ее рацион:
- смеси с гидролизатом молочного белка, в случае если вы отказались от грудного вскармливания (применяются с рождения);
- смеси (основа — изолят соевого белка) с полугодовалого возраста;
- каши, сваренные на воде;
- ягодное, фруктовое, овощное пюре;
- многокомпонентный мясной прикорм из индейки, ягненка (с 10 месяцев).
Для кормящей матери также существует строгая диета:

Источник
По данным ВОЗ, в анамнезе среди младенцев и детей раннего возраста симптомы пищевой аллергии отмечаются у 17,3%. Распространенность подтвержденного заболевания у детей этой возрастной группы составляет от 6 до 8%, у подростков — от 2 до 4%[1]. И эти цифры неуклонно растут. Многие мамы удивляются: ребенок не ест ничего вредного, а его организм отвечает на свежие и качественные продукты сыпью, покраснением кожи и прочими неприятными симптомами. Почему так происходит и как можно помочь, если у ребенка пищевая аллергия, рассказываем в статье.
Как проявляется пищевая аллергия у детей?
Так что же такое пищевая аллергия? И почему некоторые дети могут есть любые продукты без последствий, а у кого-то даже маленькая шоколадка способна вызвать целый «букет» нежелательных реакций?
На заметку
Несмотря на распространенность заболевания, официального диагноза «пищевая аллергия» не существует. Ожидается, что в 2019 году он будет внесен Всемирной организацией здравоохранения в Международную классификацию болезней[2] .
Союз педиатров России дает такое определение пищевой аллергии — это патологическая реакция организма на продукты питания, в основе которой находятся иммунные механизмы. Проще говоря, иммунная система ребенка по какой-то причине вдруг воспринимает тот или иной белок либо другое вещество, содержащееся в пище, не как полезный ее компонент, а как что-то чрезвычайно опасное для организма и незамедлительно начинает вырабатывать против него защитные антитела.
Проявляться пищевая аллергия может по-разному, при этом в каждом детском возрасте она имеет свои симптомы. Самое первое ее проявление — это атопический дерматит, то есть изменения кожного покрова. Он выражается в покраснении кожи вокруг рта или ануса малыша и сопровождается зудом. Даже при тщательном уходе за кожей ребенка на ней появляются стойкие опрелости. По мере действия аллергена на коже возникают мелкие пузырьки, которые затем сливаются и лопаются, а на их месте образуются корки. Такие кожные поражения могут возникать в разных местах, но чаще всего они проявляются на губах, во рту, на коже шеи или лица.
Но не только кожа реагирует на действие «вредного продукта». При дальнейшем влиянии аллергена на организм у ребенка нередко появляются нарушения работы желудочно-кишечного тракта, выражающиеся в частом срыгивании, вздутиях живота. Стул становится жидким и может содержать слизь, или, наоборот, возникают частые запоры. У малыша портится настроение, он капризничает, может отказываться от еды. Колики возникают относительно редко, но также встречаются и случаи ярко выраженных колик с сильными болями, на дающими ребенку вести обычный образ жизни. Рвота может возникать сразу же после еды или в течение ближайших двух-трех часов, при этом в рвотных массах обычно содержится большое количество непереваренной пищи.
По мере того как ребенок растет, проявления пищевой аллергии иногда переходят в хроническую фазу. Увеличивается площадь кожных поражений, возникают новые участки с высыпаниями, которые сильно чешутся, а повреждение кожи ногтями или посторонними предметами приводит к вторичному инфицированию.
Всем мамам очень важно знать, что пищевая аллергия может привести не только к упомянутым проявлениям, но и к развитию дисбиоза, а также других серьезных нарушений, включая отек Квинке и даже анафилактический шок, которые уже угрожают жизни ребенка. В группу особого риска входят мальчики от года до полутора лет, у которых, по данным исследователей, анафилаксия встречается примерно в 5% случаев[3].
Ищем причины аллергии
Как начинается пищевая аллергия? При самом первом попадании аллергена в организм ребенка происходит так называемая сенсибилизация — иммунная система запоминает аллерген как опасного «чужака». И при любом повторном употреблении содержащего данный аллерген продукта она начинает активно с ним бороться — появляется аллергическая реакция. У грудничков возникновение аллергии связано еще и с особенностями функционирования их пищеварительной системы. У совсем маленьких детей обычно понижена активность пищеварительных ферментов, а также отмечается низкий уровень антител IgA, защищающих ЖКТ от инфекций, — это приводит к быстрой транспортировке аллергена в кровь ребенка.
Любой маме, в том числе и будущей, очень важно знать, что пищевая аллергия нередко передается по наследству: если аллергией страдает один из родителей, то шанс ее развития у малыша составит примерно 37%, а если оба — риск возрастет до 60%.
Кроме генетической предрасположенности аллергия может быть вызвана курением матери во время вынашивания, гипоксией плода при родах или в течение беременности.
В период внутриутробного развития аллергия на те или иные виды пищи может формироваться еще и потому, что беременная женщина нарушает режим питания, употребляя в пищу, например, избыточное количество продуктов с высокой степенью аллергенности: орехи, цитрусовые, рыбу, шоколад, яйца и так далее. В этом случае сенсибилизация возникает у ребенка еще до рождения. Антитела могут передаваться и с молоком во время грудного вскармливания, если мама в это время не придерживалась правильного рациона.
В группе риска находятся недоношенные дети и дети на искусственном вскармливании смесями на основе коровьего молока. Белок молока входит в так называемую большую восьмерку наиболее аллергенных продуктов. По статистике, пик пищевой аллергии на белок коровьего молока приходится на первый год жизни — примерно 2–3%. К пятилетнему возрасту у больного аллергией ребенка может развиться толерантность, и заболеваемость снижается до 1%[4].
Кроме коровьего молока, в группу продуктов-провокаторов входят также хлебобулочные изделия, содержащие глютен (клейковину), яйца куриные, рыба и морепродукты, орехи, арахис и соя[5]. Конечно, никому не придет в голову кормить малыша вареными яйцами или рыбой, но соевая или пшеничная мука, яичный порошок вполне могут входить в состав других продуктов. Вот почему очень важно внимательно читать информацию на этикетках, особенно родителям детей-аллергиков!
Если мама кормит малыша грудью, риск возникновения аллергии довольно низок. Критичным является период введения прикорма — у некоторых малышей замена материнского молока на непривычную пищу или даже слишком большой ее объем в первом прикорме может вызывать резкую аллергическую реакцию. Так что вводить в рацион ребенка новые продукты следует буквально по одному, начиная с минимальных порций и внимательно наблюдая за реакцией организма. Кстати, появление у крохи пищевой аллергии на тот или иной продукт может сопровождаться и повышением чувствительности к другим веществам, например к косметическим средствам, используемым мамой, к цветочной пыльце и так далее.
Внимательные родители обычно достаточно быстро замечают прямую связь между введением в рацион малыша нового продукта и возникновением симптомов пищевой аллергии. Но нередко встречаются случаи, когда самостоятельно выявить аллерген очень сложно и помочь может только аллерголог-иммунолог.
Лечение и профилактика пищевой аллергии у детей
Терапия пищевой аллергии у ребенка должна начинаться с ограничения употребления продуктов-провокаторов. Если мама кормит малыша только грудным молоком, то ограничительную диету назначают именно ей. Очень важно продумать все способы того, как избежать случайного приема продукта-аллергена, и проинформировать родителей о вероятных перекрестных реакциях. Диета должны быть полноценной, способной обеспечивать и мать, и ребенка всеми необходимыми питательными веществами и витаминами.
Для ребенка-аллергика прикорм нежелателен до полугода и, как мы уже говорили, вводить новые продукты необходимо в маленьких дозах и постепенно, по одному. Коровье молоко, пшеницу, орехи, куриные яйца вводятся в рацион такого ребенка только после двух лет.
Для купирования симптомов аллергии педиатры рекомендуют антигистаминные препараты второго поколения. Однако длительный их прием в целях профилактики нежелателен. Для борьбы с воспалением и зудом кожи проводится терапия с учетом патологических изменений кожного покрова и особенностей общего самочувствия ребенка. Целью такого лечения должно быть не только купирование неприятных проявлений, но и восстановление барьерной функции кожи, ее водно-липидного слоя. Очень важен и правильный регулярный уход за кожей малыша — он должен стать для мамы такой же каждодневной обязанностью, как кормление или купание.
Очень важно помнить, что при лечении аллергии у детей самого младшего возраста большую роль играет состояние их желудочно-кишечного тракта. Если у малыша наблюдается нерегулярное опорожнение кишечника, запоры или диарея, сильные и частые колики, наличие в кале непереваренных частичек пищи, необходимо срочно поставить об этом в известность лечащего врача — возможно, он назначит курс пребиотиков и пробиотиков. В некоторых случаях подобная терапия назначается для профилактики, чтобы предотвратить нарушения в работе ЖКТ и снизить проявления аллергии.
При первых подозрениях на пищевую аллергию родители должны сразу же показать ребенка врачу-аллергологу. После уточнения диагноза врач выдаст «паспорт больного аллергическим заболеванием», в котором будет указан диагноз, перечень продуктов, вызывающих аллергию, необходимые меры первой помощи при возникновении приступа и телефоны медицинского учреждения, в котором наблюдается ребенок. Паспорт и медикаменты для снятия приступа родители должны всегда иметь при себе.
Источник
