Пересадка костного мозга ребенку 2 года
Сложные онкологические заболевания все чаще поражают детей. Лечение некоторых из них неэффективно, даже при использовании химиотерапии, лучевой терапии, оперировании. Единственным шансом на успешное излечение нередко становится пересадка костного мозга.
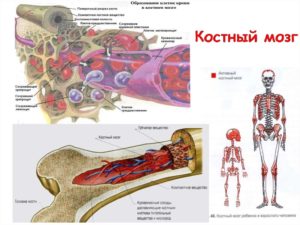
Костный мозг и его трансплантация
Педиатрическое отделение гематоонкологии регулярно проводит процедуры по пересадке костного мозга. Последний выступает одним из основных органов, участвующих в кроветворении. Он отвечает за формирование новых клеток крови, заменяющих погибшие и отмирающие. Вещество напоминает мягкую массу. Его локация – все костные полости. Сам костный мозг состоит из стволовых клеток.
Трансплантация используется для замены пораженных участков на здоровые. Существует множество показаний для проведения такой операции. Применяют ее как при первичном диагностировании опухоли, так и после неэффективного лечения и рецидива. Она может комбинироваться с другими современными методиками лечения рака – химиотерапией, облучением. Чаще всего на трансплантацию направляются дети, страдающие острой формой лимфобластной лейкемии.
Схема проведения трансплантации
Для пересадки костного мозга на первых этапах необходимо найти подходящего донора. Стволовые клетки извлекаются из периферической крови. Человек, чьи биологические материалы подходят для пересадки, нуждается в прохождении курса специальных инъекций, способствующих выработке требуемого вещества.
После забора донорский костный мозг может замораживаться и храниться до востребования. В организм больного ребенка материал вводится внутривенно. По кровотоку он мигрирует в костные полости. При удачном стечении обстоятельств клетки приживаются и начинают активное деление, формируя множество здоровых.
Кто может быть донором для ребенка
Поиск донора для трансплантации стволовых клеток – один из наиболее сложных этапов операции по пересадке. Для этого сравниваются многочисленные образцы: чем больше совпадают показатели пациента и донора, тем выше вероятность приживления костного мозга. Оказать помощь маленькому пациенту могут:
- братья/сестры;
- родители;
- посторонние люди.
Таким образом, донор может быть родственным и неродственным, полностью или частично гистосовместимым. В последние годы в практике специалисты активно используют пуповинную кровь для извлечения стволовых клеток. Именно для этого роженицам рекомендуют ее заморозить. Последняя имеет наиболее высокий процент приживаемости.
Важно! Выступать в роли доноров могут только люди в возрасте от 18 до 55 лет. Исключение составляют родственники. Человек должен дать добровольное согласие на забор материалов. Не могут стать донорами люди, перенесшие заболевания гепатитов В и С, туберкулёз, а также носители ВИЧ-инфекции, лица с неуравновешенной психикой. В каждой стране существуют специальные банки, где хранятся образцы и регистры с донорами-добровольцами. Наибольшее их количество насчитывается на территории США.
Восстановительный период
Проводят пересадку костного мозга в госпитале Шиба. В процедуре принимает участие группа специалистов – онкогематологи, медсестры, работники интенсивной терапии. Длительность трансплантации индивидуальна. По ее окончанию требуется восстановительный период, продолжающийся 3-4 недели. Здесь очень важно следить за иммунной системой, оберегать пациента от возможных инфекций. После выписки из медицинского учреждения эксперты продолжают наблюдать за состоянием здоровья ребенка. Последнему нужно весь будущий год регулярно сдавать анализы.
Источник
Ирина Зайдман – врач с многолетним опытом работы в ведущих госпиталях Израиля. Сегодня она возглавляет отделение детской трансплантологии в Hadassah. Она занимается пересадкой костного мозга при метаболических заболеваниях, лечением орфанных заболеваний, лейкодистрофии, остеопетроза, врожденного дискератоза, хронической грануломатозной болезни и редких иммунодефицитов. В интервью Ирина рассказала об особенностях терапии, актуальных научных исследованиях в этой сфере, а также о том, с какими вопросами к ней можно обращаться российским пациентам.
– Где вы учились?
– Медицинское образование я получила в Новосибирске, там же прошла специализацию по педиатрии, работала несколько лет в больнице скорой помощи, защитила кандидатскую диссертацию. В Израиле я сдала экзамены повторно, потом специализировалась в детской гематоонкологии, отработала три года старшим врачом в отделении детской гематоонкологии в больнице «Рамбам» и поехала в Канаду (Торонто), где закончила специализацию по пересадке костного мозга у детей. После этого я вернулась в Израиль и много лет заведовала детским отделом трансплантации костного мозга в клинике «Рамбам».
– На чем вы специализируетесь в Hadassah в Израиле? И каким пациентам вы сможете помочь в России?
– Я – педиатр, детский гематоонколог и специалист по пересадкам костного мозга у детей. Работаю вместе с профессором Полиной Степенской, которая в Hadassah заведует всей трансплантологией, я же заведую детской трансплантологией. В России мы пытаемся внедрить генетический анализ экзомов, анализ генетических зон, внедряем иммунотерапию, также готовы помогать специалистам по пересадке костного мозга. До Hadassah я 10 лет работала в другой крупной израильской больнице, у меня большой опыт по пересадке костного мозга при метаболических заболеванях, болезнях крови, иммунодефицитах. Ко мне обращаются, как правило, дети с различными видами лейкодистрофии и другими метаболическими и орфанными заболеваниями, в том числе из других стран. Также обращаются семьи с детскими лейкемиями, доброкачественными болезнями крови (талассемия, апластическая анемия) и иммунодефицитами. Кроме того, сейчас я на связи с детской Морозовской больницей, где делают все больше трансплантаций деткам с такой патологией, и в этом я могу помочь.
В Москве я могу проконсультировать пациентов со всеми обозначенными заболеваниями. Это удобно для тех, кто не может приехать в Израиль. Часто для таких детей стоит вопрос – поможет или не поможет пересадка, нужна она или нет. Я могу смотреть метаболических больных в плане определения тактики лечения, дать «второе мнение». Со своими пациентами я всегда остаюсь на связи, в том числе с теми, кто уже прошел пересадку.
Родители, которые создали ассоциацию лейкодистрофий, часто спрашивают у меня рекомендации по образу жизни, питанию. Также через ассоциацию мы планируем организовать встречу с профессором из Казани, который занимается в лаборатории векторами, изучает, что можно делать параллельно с пересадкой костного мозга, чтобы энзим проникал быстрее и работал на центральную нервную систему [энзим – обычно белковые молекулы или молекулы РНК или их комплексы, ускоряющие (катализирующие) химические реакции в живых системах].
Насколько я знаю, в Казани как раз занимаются в лаборатории разработкой аденоассоциирующего вектора [генная конструкция на основе аденоассоциированных вирусов], и ученые университета заинтересованы в сотрудничестве. Возможно, потом мы могли бы делать операции по пересадке и в Морозовской больнице, и в Израиле, и с одновременным лечением векторами.
– Что такое векторы?
– Это часть генной терапии. Этот вид лечения иногда используют вместо пересадки, но это менее эффективно. При многих метаболических заболеваниях векторы вводят местно – либо в ткань мозга, либо в спинно-мозговую жидкость. Первоначально в клетки нужно внедрить вирус. У меня было много детей с лейкодистрофией, эффект от пересадки у которых очень медленный, и, возможно, чтобы его ускорить, можно сочетать трансплантацию с векторами. Это одно из направлений, которое можно развивать в московской Hadassah.
Я готова сотрудничать с российскими врачами по пересадкам костного мозга у детей с метаболическими заболеваниями. Когда врач делает не так много подобных пересадок, он не всегда знает, какой протокол надо давать, какого донора выбрать. Например, при метаболических заболеваниях здоровый носитель не может быть донором, как при пересадках при других заболеваниях, поскольку у него уровень энзима ниже, чем у здорового донора, и эффекта от пересадки не будет. Многие врачи этого не знают и берут, например, гетерозиготного брата донором, и тогда получается, что у ребенка энзим не стопроцентный, а 50%-ный, и он вообще в ЦНС не проникает. Или дают протоколы, которые позволяют приживаться в клетках на 70–80%, и это опять же вызывает низкий уровень энзима.
– При каких заболеваниях пересадка костного мозга работает? Бывает ли так, что после пересадки болезнь уходит и у человека сохраняется прежнее качество жизни?
– У детей мы примерно 50% пересадок делаем с лейкемией, 50% – с генетическим и/или орфанным заболеваниями. Пересадка может работать при тех заболеваниях, при которых есть проблема количественная или функциональная, связанная или с иммунными клетками, или с кроветворными клетками. И когда мы даем здоровые стволовые клетки, они развиваются впоследствии в здоровую иммунную или кроветворную систему, в результате ребенок выздоравливает. Если есть какая-то проблема крови, злокачественная или незлокачественная, мы даем здоровые стволовые клетки, которые развиваются на все предшественники крови, исправляя ту патологию, которая была.
При метаболических заболеваниях многие специалисты даже не знают, что пересадка может работать при некоторых заболеваниях, когда есть недостаток энзима. Поскольку энзим не работает, многие вещества, которые должны в организме расщепляться, накапливаются в клетках организма и постепенно приводят к выраженным симптомам. Многие энзимы вырабатываются лимфоцитами или моноцитами, с костным мозгом мы даем здоровые моноциты и макрофаги, которые вырабатывают тот энзим, которого не было. Но есть заболевания, при которых этот энзим не проникает в ЦНС, есть те, при которых проникает, но медленно. Если у ребенка есть ярко выраженные клинические симптомы, то болезнь развивается быстрее, чем происходит эффект от пересадки. Именно поэтому мы в некоторых случаях не рекомендуем трансплантацию. Здесь как раз можно сочетать трансплантацию с векторами, чтобы эффект был быстрее и болезнь не прогрессировала. Их вводят прямо в центральную нервную систему.
– Какова психологическая составляющая в вашей работе?
– Конечно, психологический сервис – это важно, но я думаю, что это как раз хорошо развито в Москве. Есть другие вещи: подходы, которые у нас отличаются. Например, есть ребенок, у которого выраженный болевой синдром. В Израиле ему не дают и секунды, чтобы он страдал. Неважно, какая у него боль. У нас ребенок даже с минимальной болью подключен к аппарату, который он может или сам регулировать, нажимать и получать лекарства, либо мы оцениваем, что ему дать. Также у нас есть поликлиника боли, сотрудники которой приходят и делают обход, каждый день советуются с нами, нужно ли менять дозу и само лекарство. По рассказам родителей из России, таких вещей здесь не хватает.
– Когда нужно делать проверку себя или своих детей на генетические заболевания?
– Если уже есть один случай в семье, то можно предотвратить рождение еще одного больного ребенка, проверить во время беременности известный ген, сделать скрининг. Например, сейчас я работаю с семьей, в которой два ребенка: девочка 4 лет, ей поставили диагноз уж после того, как у нее появилась клиника, это была заочная консультация. Когда в семье родился второй ребенок, его проверили, хотя симптомов нет. И выявилось, что болезнь есть. Ему пересадка должна помочь: при метаболических заболеваниях трансплантация лучше работает тогда, когда симптомы еще не появились. То есть остановить прогрессию, чтобы она не появлялась, и, вероятно, тогда ребенок останется здоров. Это яркий пример, когда у одного ребенка поставили диагноз, а второго проверили при рождении на тот же ген, пока симптомы не развились.
К нам обращаются с редкими заболеваниями. Сложно дать совет, как правильно проверять на предмет этих заболеваний детей, у которых не было в семье подобных случаев. Если у ребенка начинаются проблемы с ходьбой, он начинает падать, начинаются неврологические симптомы, пока приходят к верному диагнозу, время бывает упущено. Когда не было случаев в семье и у ребенка появляются какие-то странные симптомы, родители начинают бегать между нейрохирургами, невропатологами, делают какие-то обследования. Время идет, и уже сложнее сказать о результатах пересадки. При метаболических заболеваниях трансплантация помогает в том случае, когда симптомы минимальны или их нет, когда донор здоровый, полностью подходящий.
– Как часто дети из России приезжают к вам с гематологическими заболеваниями?
– Многие дети приезжают с лейкодистрофией, остеопетрозом, врожденным дискератозом и другими генетическими заболеваниями костно-мозговой недостаточности, хронической грануломатозной болезнью и редкими иммунодефицитами. Генетические заболевания составляют не меньше 30%. В нашей клинике родителей привлекает, наверное, и качество медицины, и большой опыт с такими заболеваниями, и то, что есть русскоязычные врачи, мы 24 часа 7 дней в неделю в контакте с пациентами.
– Насколько длительное лечение от трансплантации до состояния «выздоровел»?
– Критический период длится 6 месяцев, это время, в течение которого мы рекомендуем пациенту быть близко к медицинскому центру. Когда мы уже снимаем всю иммуносупрессию [угнетение иммунитета], дети начинают прививки – это год. После года, если у них стабильный химеризм [сосуществование клеток разных генотипов в одном организме], нет никаких осложнений после пересадки, риск существенно снижается.
– И если все хорошо через год, ребенок может жить полной жизнью?
– Конечно. В Израиле я еще и заведую поликлиникой late effect, в которой мы наблюдаем за поздними последствиями от пересадки. Мы проверяем детей раз в год, проводим анализы крови, различные тесты и консультации узких специалистов, чтобы быть уверенными, что все органы и системы функционируют в норме. Кстати, в данном случае нашим российским пациентам необязательно приезжать для этого в Израиль. Мы можем расписать им все, что нужно, и они могут делать нужные тесты в Москве.
Особенно приятно видеть в поликлинике повзрослевших детей, спустя 10–12 лет после пересадки, которые живут полноценной жизнью, учатся, женятся, иногда приходят на прием со своими детьми. Это даем нам силы продолжать работать и спасать детей от тяжелых заболеваний.
Источник: ММК
Источник
 Что такое пересадка костного мозга? Трансплантация костного мозга (ТКМ) это способ лечения определенных болезней, при которых пациенту вводятся заранее заготовленные стволовые клетки. Данная процедура является относительным новшеством в медицинской практике, позволяющим излечить самые сложные, неизлечимые и смертельно опасные заболевания.
Что такое пересадка костного мозга? Трансплантация костного мозга (ТКМ) это способ лечения определенных болезней, при которых пациенту вводятся заранее заготовленные стволовые клетки. Данная процедура является относительным новшеством в медицинской практике, позволяющим излечить самые сложные, неизлечимые и смертельно опасные заболевания.
Впервые с положительным исходом она была проведена в Америке, в 1968 году. Со временем методы пересадки существенно модернизировались, расширяя круг болезней, которые отступали после ее применения.
В современных условиях, пересадка костного мозга уже каждый день позволяет достичь успеха в продлении жизни свыше 1000 людей. При таких заболеваниях, как лимфома, лейкемия, сложная форма анемии, злокачественные образования различного генеза, патологии аутоиммунного характера, указанная процедура является практически единственным спасением.
Узнайте стоимость пересадки костного мозга в клиниках
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Что есть костный мозг? Показания к операции
Чтобы понять колоссальную роль костного мозга в жизнедеятельности человека, обратимся к его «функциональным обязанностям». Ежедневно наш организм должен непрерывно вырабатывать приблизительно пятьсот миллиардов кровяных клеток, и этот процесс возложен на работу костного мозга. Таким образом, данный орган является ключевым компонентом в деятельности кроветворной системы, отвечающей за формирование новых иммунных клеток.
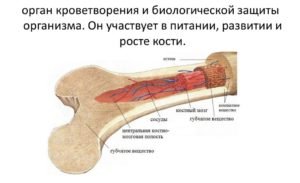
Костный мозг по своей структуре представляет собой «жидкое» вещество, расположенное в полости костей и содержащее в себе множество стволовых клеток, которые и являются объектом пересадки при рассматриваемой процедуре. Время трансплантации костного мозга занимает от одного до двух часов. Длительным процессом является период подготовки к операции и пост трансплантационный этап приживления костной ткани.
Ведущие клиники в Израиле
Пересадка костного мозга проводится при таких заболеваниях как:
- Онкология различного генеза (саркома, рак крови (лейкоз), спинного мозга и легких, миеломная болезнь, лимфомы, рак груди и мужских половых желез);
- Анемия апластическая (тяжелая болезнь, при которой нарушается функция кроветворной системы костного мозга и его способность к выработке клеток крови);
- Наследственные анемические патологии (анемия Кули или талассемия – снижение синтеза пептидов, являющихся элементами гемоглобина, серповидная анемия –врожденное нарушение структуры белка гемоглобина);
- Мукополисахаридоз I типа (МПС I)и мукополисахаридоз типа I-Н (синдром Гурлер) – генетическая патология, связанная с нарушением расщепления вредных ферментов и накопления их в организме;
- Аплазия лимфоцитарная, тяжелый комбинированный иммунодефицит, синдром Вискотта–Олдрича. Все эти болезни связанны с дисфункцией работы лимфоцитов в различной степени.
Кроме перечисленного, пересадка костного мозга показана для регенерации ткани хряща при заболеваниях суставов (артрозы, остеопорозы и др.). В отдельных случаях применяется хирургический метод, т.н. спондилодез, сращивающий позвонки посредством трансплантации костной ткани. Этот вид операции проводится на позвоночнике путем осуществления на коже небольшого надреза между позвонками скальпелем.
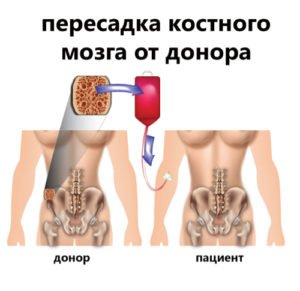
Процедура пересадки костного мозга предусматривает изъятие у донора гемопоэтических стволовых клеток и их пересадку в другой организм с последующей выработкой ими новых кровеносных клеток – тромбоцитов, эритроцитов и лейкоцитов.
Трансплантация костного мозга противопоказана беременным женщинам.
Какие виды пересадки костного мозга известны медицине?
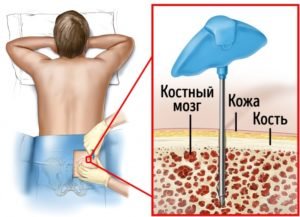 На сегодняшний день, выбор разновидности пересадки костного мозга зависит от того, насколько эффективной была консервативная терапия, какая выносливость у пациента исходя из возрастной категории, какие сопутствующие заболевания имеет больной и как быстро необходимо провести процедуру пересадки. Среди практикующих способов можно выделить три вида проведения процедуры трансплантации костной ткани.
На сегодняшний день, выбор разновидности пересадки костного мозга зависит от того, насколько эффективной была консервативная терапия, какая выносливость у пациента исходя из возрастной категории, какие сопутствующие заболевания имеет больной и как быстро необходимо провести процедуру пересадки. Среди практикующих способов можно выделить три вида проведения процедуры трансплантации костной ткани.
- Аутотрансплантация (аутологичная трансплантация). Данный метод предусматривает использование собственных стволовых клеток больного в том случае если костный мозг еще не был поврежден. Специалисты производят взятие кроветворных клеток, подвергают их заморозке, проводят курс химической терапии в больших дозах и после вводят размороженные клетки в пораженный участок. Подобный вариант процедуры применим при нейробластоме (опухоль симпатической нервной системы злокачественной этиологии) и лимфоме. При проведении такого варианта лечения необходим контроль над тем, чтобы число вводимых стволовых клеток было достаточным для приживления ткани, а раковые клетки не вызывали рецидива;
- Изотрансплантация (сингенная трансплантация).При такой процедуре осуществляется забор клеток у человека с аналогичным набором ген – однояйцевые близнецы, что полностью нейтрализует риск возникновения постпересадочных последствий, в виде иммунологических реакций;
- Аллотрансплантация (аллогенная трансплантация). В данном случае объектом пересадки становятся стволовые клетки донора. Чем опасна такая разновидность? В отличие от других двух процедур, данный способ более сопряжен с рисками различных постоперационных реакций, в числе которых, отторжение трансплантационной ткани либо РТПХ, когда пересаженные клетки начинают атаковать клетки организма получателя, иммунитет которого полностью подавлен в связи с отсутствием собственной кроветворной ткани. Такой вид операции применяется больным раком крови и апластической анемией.
Наряду с указанными процедурами пересадки, применяется также трансплантация сниженной интенсивности (не миелоаблативная аллогенная трансплантация), не требующая сложных подготовительных мероприятий. В этом случае клетки реципиента начинают замещаться пересаженными на протяжение многих месяцев, не вызывая радикальных реакций и процессов. Обычно, такая операция применяется в отношении старых людей, больных тяжелой формой других заболеваний, инфекционных больных со слабой иммунной системой. Период реабилитации длится недолго.
Как подбирается донор?
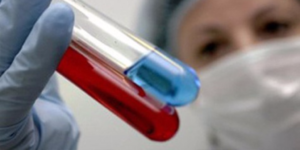 Успешность операции по пересадке костного мозга практически на 90% зависит от грамотно подобранных донорских клеток. По этой причине выбор стволовых клеток для пересадки должен исходить из фактора совместимости. Пациент и донор должны иметь аналогичный набор HLA-молекул (антигены гистосовместимости), который выявляется в ходе сдачи анализов и проведения процедуры типирования. Такая сочетаемость наблюдается у родных по крови (братья и сестры – 25%) и у однояйцевых близнецов (100%).
Успешность операции по пересадке костного мозга практически на 90% зависит от грамотно подобранных донорских клеток. По этой причине выбор стволовых клеток для пересадки должен исходить из фактора совместимости. Пациент и донор должны иметь аналогичный набор HLA-молекул (антигены гистосовместимости), который выявляется в ходе сдачи анализов и проведения процедуры типирования. Такая сочетаемость наблюдается у родных по крови (братья и сестры – 25%) и у однояйцевых близнецов (100%).
Однако, трансплантация может быть успешной и в случае если донор и пациент имеют частичную совместимость, при этом, их HLA-белки должны быть идентичны, хотя бы на пятьдесят процентов. Название процедуры – гаплоидентичная.
Важно: Чтобы быстро и правильно найти подходящего донора необходимо максимально расширить поиск кандидатов. Содействие в их подборе оказывают специализированные донорские программы. На сегодняшний день, в России такие программы отсутствуют, в связи, с чем пациенты пользуются иностранными проектами. Необходимо знать, что при выборе донора, существенное значение имеет расовый и этнический фактор реципиента и донора, так как гистосовместимость лиц с разных континентов очень редко совпадает.
 Итак, кто может быть донором в такой сложнейшей операции? Донор – это лицо, которое в добровольном порядке дало согласие выступить акцептором (дарителем) собственной кроветворной ткани. Учитывая, что это решение является очень серьезным, необходимо подойти к этому весьма ответственно.
Итак, кто может быть донором в такой сложнейшей операции? Донор – это лицо, которое в добровольном порядке дало согласие выступить акцептором (дарителем) собственной кроветворной ткани. Учитывая, что это решение является очень серьезным, необходимо подойти к этому весьма ответственно.
Кто может стать донором, и какие требования предъявляются к ним:
- Совершеннолетние лица и люди не старше 55 лет;
- Лица, никогда не болевшие вирусной формой гепатита (В и С) и не являющиеся носителями вируса иммунодефицита;
- Психически здоровые;
- Не болеющие туберкулезом и не имеющие злокачественных образований.
На сегодняшний день, в мировой список доноров по пересадке костного мозга внесено свыше 25 миллионов человек. В разрезе страновой категории лидирующими реципиентами являются доноры из США и стран Европы (особенно Германия – семь миллионов человек), а также из Беларуси (двадцать восемь тысяч) и России (десять тысяч человек).
Этап подготовки донорских клеток
Откуда берутся клетки для пересадки? В современной медицинской практике, извлечение стволовых клеток осуществляется из трех источников: костный мозг, кровь или пуповинная кровь. Как происходит их получение, и каким способом берут костный мозг у доноров? После прохождения всех процедур на предмет совместимости стволовых клеток, донор начинает готовится к забору костного мозга для дальнейшей пересадки.
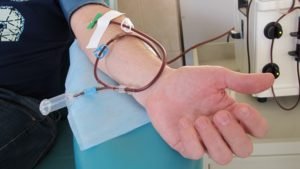 Процедура донорства и взятия кроветворной ткани является для донора не только сложной, но и очень болезненной. При введении анестезии, медик посредством предназначенных для этого игл делает пункцию костной жидкости в области подвздошных костей – за два часа медики получают около 1 литра костного мозга, который благополучно восполняется в организме донора в течение 2 недель. После окончания процедуры, в месте где берется костная ткань некоторое время будет сохраняться болезненность.
Процедура донорства и взятия кроветворной ткани является для донора не только сложной, но и очень болезненной. При введении анестезии, медик посредством предназначенных для этого игл делает пункцию костной жидкости в области подвздошных костей – за два часа медики получают около 1 литра костного мозга, который благополучно восполняется в организме донора в течение 2 недель. После окончания процедуры, в месте где берется костная ткань некоторое время будет сохраняться болезненность.
При пересадке стволовых клеток крови способ извлечения немного иной, чем в описанной выше процедуре. В течение 5 дней до начала запланированного изъятия клеток, донор начинает прием медикаментов, запускающих процесс их передвижения по сосудам, т.н. факторы роста. По прошествии окончания лекарственной терапии начинается процедура извлечения стволовых клеток из крови (аферез), которая в общей сложности занимает около 5-ти часов. Донор подключается к аппарату, который прогоняет кровь и делит ее компоненты крови, извлекая стволовые клетки.
За время прохождения процедуры отфильтровывается до пятнадцати литров крови, однако на выходе удается извлечь лишь двести миллиграммов, с концентратом стволовых клеток. После такого процесса организм донора начинает увеличивать объем выработки кроветворных клеток, в связи с чем не исключается вероятность болезненных ощущений в костях.
Особенности подготовки пациента к пересадке костной ткани и операция
Подготовка больного к трансплантации костного мозга или СКК является жизненно важной частью всего процесса пересадки КМ. За десять дней до трансплантации пациент подвергается этапу кондиционирования (иммуносупрессивная терапия), который направлен на:
- Полную ликвидацию собственного костного мозга, который не способен выполнять кроветворные функции;
- Угнетение иммунитета организма посредством разрушения оставшихся белых кровяных телец в крови и печени.
Важно: иммуносупрессивная терапия – это необратимый процесс и поскольку пациент лишается собственных кроветворных тканей, при отказе донора от дальнейших процедур либо неудавшейся трансплантации, больной умирает.
 Данный процесс должен проводиться под тщательным контролем врачей и в условиях абсолютной стерильности (исключение контакта даже с близкими членами семьи), поскольку в этот период иммунные реакции больного полностью подавлены и его организм уязвим даже к самым незначительным микробам и бактериям.
Данный процесс должен проводиться под тщательным контролем врачей и в условиях абсолютной стерильности (исключение контакта даже с близкими членами семьи), поскольку в этот период иммунные реакции больного полностью подавлены и его организм уязвим даже к самым незначительным микробам и бактериям.
Совет: Применение лучевой терапии в преддверие пересадки костного мозга нарушает работу щитовидной железы, в связи с чем больной в обязательном порядке должен начать прием тиреоидных гормонов.
После завершения этапа иммуносупрессивной терапии проходит операция по пересадке костного мозга, посредством внутривенного введения пациенту донорской костной ткани либо стволовых клеток крови, изъятых из обычной или пуповинной крови.
Узнайте стоимость пересадки костного мозга в клиниках
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Процесс приживления костной ткани
Приживление костного мозга или стволовых клеток крови исчисляется неделями и годами, однако медики считают, что изначальный и самый важный этап «адаптации» новой ткани приходится на первые двадцать дней после пересадки. В это время ключевая задача врачей – не допустить, чтобы пациент «подцепил» какое-либо вирусное или инфекционное заболевание. Для этого:
- Назначается курс антибиотикотерапии, тромбоцитарной терапии и других препаратов, нейтрализующих атаку новых клеток на организм;
- Обеспечивается соблюдение всех правил гигиены при контакте с пациентом;
- Для определения степени приживления костной ткани производятся ежедневные исследования анализов крови;
- Вводится режим изоляции больного от контакта со всеми, кроме медицинского персонала, запрещается передача продуктов питания и личных вещей. Если пациенту необходимо выйти из палаты, обязательным условием является ношение защитного халата и обуви, перчаток и маски.
 Период реабилитации в больнице составляет от одного до двух месяцев, после чего пациент может покинуть медицинское учреждение. Однако, не рекомендуется уезжать слишком далеко, так как еще в течение некоторого времени необходимо периодически контролировать состояние больного. За все время пересадки костного мозга и этапа приживления тканей реципиент испытывает сильное чувство недомогания, постоянную слабость, позывы к рвоте, нежелание потреблять пищу, иногда эти состояния сопровождаются ознобом и расстройством кишечника.
Период реабилитации в больнице составляет от одного до двух месяцев, после чего пациент может покинуть медицинское учреждение. Однако, не рекомендуется уезжать слишком далеко, так как еще в течение некоторого времени необходимо периодически контролировать состояние больного. За все время пересадки костного мозга и этапа приживления тканей реципиент испытывает сильное чувство недомогания, постоянную слабость, позывы к рвоте, нежелание потреблять пищу, иногда эти состояния сопровождаются ознобом и расстройством кишечника.
По статистике, почти 50% пациентов по трансплантации костного мозга являются дети, у которых диагностирован рак крови. У детей пересадка данного органа имеет аналогичные этапы лечения, что и у взрослых, однако в их случае, применяются более дорогие медикаменты.
Обратите внимание: в этот период существенно нарушается психическое состояние больного – постоянное присутствует чувство боязни и апатия, которые являются очень частыми явлениями при трансплантации донорских тканей. По отзывам отдельных пациентов, психоэмоциональное напряжение и депрессия отягчали их состояние больше, чем физические боли. По этой причине, весьма важно чтобы больной находился в благоприятном психологическом климате и не подвергался негативному воздействию.
После трансплантации костного мозга жизнь реципиента некоторое время должна быть подчинена определённому порядку, иначе последствия могут быть опасными, а осложнения непоправимыми. В первые полгода, пока организм восстанавливается, противопоказано заниматься как физическим, так и умственным трудом, посещать места большого скопления людей во избежание заражения какой-либо инфекцией.
В общей сложности в течение одного года после операции, пациент должен проходить постоянный контроль за своим состоянием у специалистов и вовремя сдавать необходимые анализы. Именно этот период очень важен с точки зрения приживления пересаженного органа, запуска процесса его полноценной работы с выработкой иммунных клеток и всех важных элементов кроветворной системы. Ключевая задача – восстановить все функции организма.
Жизненный цикл после пересадки костного мозга?
 Анализ статистики длительности жизни после проведения трансплантации костного мозга, показывает, что, если адаптация трансплантата прошла успешно, то срок жизни пациентов не ограничен. Согласно истории болезни многих детей, подвергшихся данной операции, их продолжительность жизни составляла более 50 лет.
Анализ статистики длительности жизни после проведения трансплантации костного мозга, показывает, что, если адаптация трансплантата прошла успешно, то срок жизни пациентов не ограничен. Согласно истории болезни многих детей, подвергшихся данной операции, их продолжительность жизни составляла более 50 лет.
Прогноз выживаемости перенесших пересадку костного мозга пациентов во многом зависит от возраста, характера заболевания и его развития до пересадки, а также от гендерного фактора. 80% женщин возрастом до 30 лет, имеющих продолжительность болезни менее 2 лет до операции, в среднем от 6 до 8 лет. При заболеваниях онкологического характера, продолжительность жизни связанна с фактором рецидива – если в течение пяти 5 лет не наблюдалось повторного образования, то риски существенно снижаются.
Цена операции по пересадке костного мозга
Многие задаются вопросом, сколько стоит пересадка такого важного орган? Процедура трансплантации костного мозга является достаточно затратной.
В России диапазон цен разнится в зависимости от городов – в г. Москва от одного миллиона рублей, в г. Санкт-Петербург (СПБ) от двух миллионов и выше.
В других странах СНГ (Минске, Киеве) и в западных клиниках стоимость такой операции составляет сто и более тысяч евро. Наиболее успешно делают пересадку КМ в Беларуси и странах Европы (преимущественно в Германии).
На бесплатной основе в Российской Федерации трансплантация костного мозга проводится по ограниченной квоте, поскольку на эти цели из государственного бюджета выделяется слишком мало средств и очень сложно подобрать донора из России ввиду отсутствия российского списка доноров. Эту ситуацию пытаются исправить и ежегодно проводят акции по пополнению базы доноров. В 2016 году в результате проведения ряда мероприятий в Новосибирске количество доноров по пересадке костного мозга увеличилось на 600 человек.
Видео: Донорство костного мозга
Источник
