Несварение желудка у ребенка 2 года

Несварение желудка у ребенка – это нарушение работы желудочно-кишечного тракта, которое характеризуется плохим перевариванием пищи. Необходимо отметить, что данное заболевание, если не начать лечение своевременно, может привести к развитию серьезных осложнений.
Несварение желудка у ребенка может быть в любом возрасте – может диагностироваться у новорожденного, у грудничка и детей более старшего возраста. В раннем возрасте развитие такого нарушения работы желудочно-кишечного тракта в некоторых случаях является вполне нормальным физиологическим процессом, так как формируется ЖКТ и налаживается работа пищеварительной системы.
Проявление такого нарушения в желудке у детей характеризуется неспецифической клинической картиной – рвота, диарея, тошнота, срыгивание во время кормления. Ввиду того что подобная симптоматика имеет место и при других гастроэнтерологических заболеваниях, родителям надо обращаться за медицинской помощью, а не проводить лечение самостоятельно, на свое усмотрение.
Лечение осуществляется посредством консервативных мероприятий: назначается диета, определенные медикаментозные средства. Не исключается и использование народных средств лечения, но только после консультации с лечащим врачом.
Развитие такого патологического процесса у детей может быть обусловлено как определенными заболеваниями, так и внешними факторами.
Что касается патологических процессов, то необходимо выделить следующие:
- панкреатит;
- гастрит;
- ГЭРБ;
- инфекционные заболевания ЖКТ;
- поражение желудка глистными инвазиями;
- кишечная инфекция;
- некоторые врожденные заболевания.
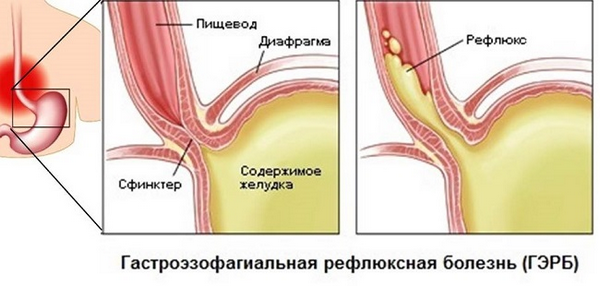
ГЭРБ
У детей до года такое нарушение довольно часто обусловлено неправильным питанием.
Относительно внешних этиологических факторов развития несварения желудка у детей, следует выделить:
- нарушение режима питания;
- несбалансированный рацион;
- непереносимость определенных продуктов питания, отдельных элементов (углеводов, белков, лактозы);
- злоупотребление фаст-фудом;
- чрезмерное количество сладкого в рационе;
- употребление сладких газированных напитков;
- переедание;
- употребление тех продуктов, которые еще не подходят по возрасту;
- раннее введение прикорма;
- неправильно подобранная смесь;
- физические нагрузки непосредственно во время употребления пищи;
- стрессы, негативная моральная обстановка;
- употребление пищи на ходу.
В редких случаях причины развития такого гастроэнтерологического заболевания этиологически установить не представляется возможным.
По характеру возникновения выделяют две формы нарушения работы ЖКТ:
- органическая;
- функциональная.
Функциональная форма, в свою очередь, разделяется на следующие:
- дискинетическая – присутствует тошнота, отрыжка, тяжесть в подложечной области;
- язвенноподобная – в клинической картине присутствуют симптомы язвенного поражения желудка;
- смешанная – присутствуют клинические признаки двух вышеописанных форм, встречается чаще всего.
Определение формы гастроэнтерологического заболевания осуществляется только врачом при помощи диагностических мероприятий и изучения анамнеза пациента.
При несварении у ребенка присутствуют следующие клинические признаки нарушения работы желудочно-кишечного тракта:
- ухудшение аппетита;
- недобор массы тела;
- частое срыгивание во время кормления;
- тошнота и рвота;
- диарея – до 10-15 раз в сутки;
- обезвоживание организма на фоне частой рвоты и жидкого стула;
- повышение температуры тела;
- ребенок может жаловаться на боли в животе;
- малыш становится вялым, отказывается от любимых блюд, игр;
- сонливость;
- озноб, лихорадка;
- постоянное ощущение жажды из-за высокой температуры.
При такой симптоматике необходимо срочно обращаться за медицинской помощью, а не проводить терапию самостоятельно.
В первую очередь проводится физикальный осмотр пациента. Данный этап диагностики следует проводить вместе с родителями, так как в силу своего возраста, малыш не может полностью обрисовать текущую клиническую картину.
В ходе первичного осмотра врач должен установить следующее:
- как питается малыш – его рацион, режим питания;
- есть ли хронические гастроэнтерологические заболевания;
- соблюдает ли ребенок режим дня.
Кроме этого, могут проводиться следующие диагностические мероприятия:
- общий и биохимический анализ крови;
- общий анализ мочи и кала;
- УЗИ брюшной полости.
На усмотрение врача диагностическая программа может меняться. Исходя из результатов клинических исследований, а также принимая во внимание данные, которые были собраны в ходе первичного осмотра, определяются дальнейшие терапевтические мероприятия.
Терапия при таком нарушении работы желудочно-кишечного тракта проводится путем консервативных мероприятий.
Врач может назначить следующие препараты:
- сорбенты;
- спазмолитики (при крайней необходимости);
- для предотвращения чрезмерного образования газов;
- противорвотные;
- для улучшения моторики желудка.
Как правило, детям до года медикаментозные средства назначают только в самых крайних случаях.
Ультразвуковое исследование брюшной полости грудничку
Обязательно назначается диетическое питание. Перечень запрещенных и разрешенных продуктов врач определяет в индивидуальном порядке.
Что касается общих рекомендаций, то диета основывается на таких рекомендациях:
- питание малыша должно быть сбалансированным;
- нужно соблюдать режим приема пищи;
- прикорм следует вводить постепенно;
- ежедневное меню обязательно должно включать в себя овощи и фрукты.
Диета должна состоять из продуктов, которые дают ребенку необходимое количество витаминов и минералов.
В большинстве случаев правильное питание и соблюдение режима дня быстро нормализуют работу желудочно-кишечного тракта и предотвращают развитие осложнений. Основой профилактики такого нарушения работы ЖКТ является правильное, сбалансированное питание малыша.
Источник

Различные проблемы с пищеварением могут встречаться у малышей в разном возрасте. Такие пищевые расстройства у ребенка по-настоящему пугают мамочку. Многие родители затрудняются с тем, что предпринять в таких случаях. Лечить несварение желудка у малышей следует совсем иначе, чем у взрослых.
Что вызывает?
Наиболее часто данное функциональное расстройство встречается у малышей в первый год после рождения. Пищеварительная система новорожденного малыша еще очень чувствительна к различным новым продуктам. Неправильное лечение может привести к различным хроническим заболеваниям органов желудочно-кишечного тракта.
Причиной, которая приводит к несварению, для грудничка часто становится введение в рацион питания новых прикормов. Дети, которые при рождении имеют врожденные дефекты в строении органов пищеварительной системы или рожденные раньше положенного срока, как правило, намного чаще страдают пищевыми расстройствами.
При введении новых прикормов малышу в течение 1 года жизни старайтесь не комбинировать все продукты в один в прием пищи. Например, сочетание мясного и фруктового пюре может привести к расстройству желудка у малыша. Следует давать такие продукты в разное время кормления.

У малышей в возрасте 2 года часто встречается нарушение стула и расстройство желудка в результате различных вирусных инфекций.
Вирусы, попадая в организм, вызывают выраженную интоксикацию и приводят к развитию сильной диареи.
Наиболее часто в 3 года малыши заражаются ротавирусной инфекцией. В этом случае у них возникают сильные боли в животе и появляется многократный жидкий стул. Лечение ротавирусной инфекции проводится симптоматически.
У малышей более старшего возраста к расстройству желудка часто приводит нарушение правил личной гигиены. Патогенные микробы попадают на руки во время игр на улице или посещения туалета. Если ребенок забывает хорошо мыть руки перед едой или после посещения туалетной комнаты, то он также легко может подхватить болезнь.
Согласно статистике, школьники чаще всего страдают от расстройств желудка после употребления плохо вымытых овощей и фруктов. Такие продукты являются настоящей биологической бомбой для детского организма.
Недостаточная обработка фруктов и овощей способствует сохранению болезнетворных бактерий, которые при попадании в организм в короткий срок могут вызвать нарушения пищеварения у малышей.


Основные симптомы расстройства желудка
Разнообразные причины, воздействующие на органы желудочно-кишечного тракта, приводят к развитию сильного воспалительного процесса и нарушению правильного функционирования органов. Обычно такая реакция происходит в течение нескольких часов с момента попадания провоцирующего продукта в детский организм.
Начавшийся воспалительный процесс приводит к появлению характерных проявлений болезни:
Болезненность в подложечной области и по всему животу. Болевой синдром может менять свою интенсивность. Последующие приемы пищи только усугубляют ситуацию. Боль бывает умеренной интенсивности, тянущего характера. В ряде случаев наблюдаются колики.
Тошнота и рвота. Ребенка тошнит практически постоянно. Облегчение приносит только употребление лекарственных противорвотных средств и сорбентов. Рвота бывает съеденным содержимым, многократной. После нее ребенок обычно чувствует некоторое улучшение самочувствия.
Жидкий стул. Обычно он частый, с очень неприятным кислым запахом. В кальных массах присутствуют многочисленные, непереваренные остатки пищи. Чем более обильный стул, тем больше жидкости и электролитов теряет ребенок. Это приводит к ухудшению самочувствия и нарастанию общей слабости.
Плохое состояние. Обычно дети становятся очень вялыми. У них снижается или полностью отсутствует аппетит. Любое прикосновение к животу может усилить болевой синдром. Дети могут всхлипывать, а при сильной боли — даже плакать. При выраженных симптомах потери электролитов малыши постоянно хотят спать. Груднички отказываются от грудных кормлений.
Повышение температуры. Встречается при возникновении расстройства желудка в связи с заражением вирусами. При вирусных инфекциях температура тела повышается до 38-38,5 градусов. Малыш может чувствовать постоянную жажду, теряет в весе. Часто присутствует лихорадка.
Как лечить?
При возникновении первых симптомов расстройства желудка обязательно покажите малыша педиатру. Осмотр врача нужен для исключения опасных заболеваний, которые требуют незамедлительного хирургического вмешательства – за сходными симптомами может прятаться аппендицит.
Если детский доктор не выявил при осмотре никаких опасных хирургических заболеваний и подтвердил наличие функционального расстройства, то в таком случае назначается симптоматическое лечение. Все препараты, которые назначаются малышам, обязательно должны быть выписаны с учетом возраста.
Все лекарства, которые назначаются при расстройстве желудка, можно разделить на несколько групп:
Сорбенты. Применяются для устранения токсичных продуктов обмена, которые образуются при воспалении, а также с целью нормализации стула. Обычно малышам назначают: «Энтеросгель», «Смекту», активированный уголь. Применять эти лекарственные средства следует 2-3 раза в день в течение 5-7 дней. Обычно на второй день приема наблюдается положительный эффект. Такие препараты отлично переносятся и практически не вызывают побочных действий.
Спазмолитики. Их можно принять при болях. Обычно применяются только по назначению лечащего врача. Самостоятельно назначение и употребление таких средств может привести к выраженному снижению артериального давления и даже усугублению течения болезни.
Симптоматические. Применяются для устранения сопутствующих симптомов, встречающихся при расстройстве желудка. К ним можно отнести противорвотные средства, а также препараты, нормализующие моторику. Обычно назначаются малышам старше двух лет.

Во время пищевого расстройства обязательно давайте ребенку достаточное количество жидкости.
Врачи рекомендуют использовать для этого морсы или компоты, приготовленные из различных высушенных ягод или плодов. Также подойдут разбавленные водой фруктовые соки.
В тяжелых случаях при выраженной диарее требуется назначение оральной регидратации. Для этого применяются водно-электролитные составы.
Грудничкам на время первых пары суток болезни следует ограничить вводимые прикормы. Грудное вскармливание прекращать не стоит. Малышу обязательно нужно предлагать остуженную до комнатной температуры кипяченную воду. Кормить ребенка следует по требованию. В первые сутки болезни малыш может отказываться от груди и кушать намного меньше. Этот симптом пройдет после нормализации самочувствия.
Во время расстройства желудка можно есть хорошо разваренные каши, приготовленные на воде. Молочные продукты следует отложить до полного выздоровления малыша. Фруктовые или овощные пюре в первые дни болезни могут усугубить состояние и привести к более учащенному стулу. В первые сутки врачи рекомендуют снизить общее количество предлагаемой ребенку пищи. Не стоит перегружать воспаленный желудочно-кишечный тракт излишним количеством продуктов.
Профилактика
Профилактические меры помогут снизить вероятность развития расстройства желудка у вашего малыша. Регулярное соблюдение простых правил позволит сохранить органы желудочно-кишечного тракта в здоровом состоянии.
В целях профилактики можно воспользоваться следующими советами:
Внимательно контролируйте все, что кушает ваш ребенок. Все продукты должны быть свежими.
Грудничкам не следует вводить большое количество новых продуктов или смешивать сразу все возможные виды прикорма в один прием пищи.
Внимательно следите, как ребенок соблюдает правила личной гигиены, особенно малыши до 4-5 лет. Объясняйте малышу и показывайте на собственном примере, что после каждого посещения туалета, по приходу домой с улицы и после общественного транспорта обязательно нужно мыть руки с мылом.
Вводите в рацион малыша новые незнакомые продукты с большой осторожностью.

При возникновении первых симптомов нарушения пищеварения у малышей е стоит паниковать!
Любое расстройство желудка хорошо лечится. Малыш, как правило, достаточно быстро восстанавливается и выздоравливает. Профилактика желудочных расстройств помогает предотвратить развитие неблагоприятных симптомов в дальнейшем.
Подробнее о растройстве желудка у детей вы узнаете из следующего видео.
Источник
Здоровое питание, свежие продукты, правильный режим дня – это то, что мы пытаемся привить своим детям с пелёнок. У каждого из нас есть свое представление о том, как сохранить пищеварительную систему здоровой.
Как только малыш родился, родители беспокоятся о том, чтобы он был здоров. Грудное вскармливание или искусственное? Когда вводить прикорм? Какой именно? Как организм отреагирует на новый продукт? Все эти вопросы беспокоят нас уже с первого года жизни ребенка.
Как только малыш начинает понимать, как выглядит шоколад и как шуршит обертка от конфеты, пройти по магазину и выйти без сладкого практически невозможно. Потом начинаются лакомства от бабушек, дедушек, садик, детские праздники. Пройдет совсем немного времени, и вот ваш ребёнок уже становится школьником. Поддерживать или контролировать его правильное питание становится все сложнее. Нагрузка постоянно растет, времени на регулярные приёмы пищи просто не хватает. Поэтому, несмотря на все наши старания, симптомы «несварения»: тяжесть и дискомфорт после еды, вздутие, метеоризм, нарушение стула у ребёнка не такая уж редкость. Он может даже не жаловаться на плохое самочувствие, а просто отказываться от еды.
Младенец отличается от подростка так же, как и их питание, а, соответственно, пищеварение. Только родившись, малыш еще не может жевать. Он способен питаться материнским молоком или специальными адаптированными детскими смесями, если грудное вскармливание по каким-то причинам невозможно. Затем постепенно добавляется прикорм, начинают резаться зубы и к нескольким годам он ест уже обычную пищу практически без ограничений в разумных пределах.
Когда ребенок еще маленький, только от родителей зависит, чем его кормить. Но с каждым годом он делает свой выбор все более самостоятельно, как бы мы ни хотели на это влиять. Когда ребёнок достигает подросткового возраста, мы можем даже не знать, что он ел и когда.
Пищеварительная система
Пищеварительная система развивается вместе с организмом. С одной стороны, она растет, созревает, учится переваривать новые виды пищи. С другой стороны, она должна не только расти, но и своей работой обеспечивать питание клеток и тканей строительными веществами и энергией, а также выводить отработанные продукты. Есть еще множество функций, на которые пищеварительная система влияет опосредованно.
Причин для «несварения желудка» у ребёнка может быть множество. Но важно помнить, что основные процессы переваривания пищи происходят в тонком кишечнике при участии поджелудочной железы. Именно она выделяет необходимые ферменты, которые расщепляют пищу на составные части[1]. Когда по разным причинам пищеварительных ферментов недостаточно, пища может перевариваться не полностью, что часто приводит к появлению симптомов «несварения».
Что может приводить к «несварению желудка» у ребёнка?[1]
- переедание, резкое увеличение нагрузки на фоне благоприятного общего состояния;
- нарушение диеты при явных ограничениях на какие-либо продукты;
- новые продукты, которые ребёнок попробовал в первый раз;
- кишечные инфекции, отравления, их последствия;
- применение антибиотиков, других препаратов;
- врожденные особенности, аллергии, непереносимость определенных продуктов;
- стрессы и эмоциональные перегрузки.
Сколько причин, столь же много существует и проявлений нарушения пищеварения.
Основные симптомы «несварения желудка» у ребёнка:[1]
- тяжесть в животе;
- дискомфорт после еды;
- вздутие;
- метеоризм.
Если процессы пищеварения нарушены длительно, это может проявляться еще и диареей и даже потерей веса из-за нехватки питательных веществ.
Лечение и профилактика симптомов несварения желудка у детей
Общие рекомендации, которые могут помочь:[5]
- Постоянный режим дня и приёма пищи, когда организм привыкает и своевременно вырабатывает ферменты для переваривания пищи.
- Регулярное дробное питание – приём пищи маленькими порциями до 4-6 раз в день позволит не допустить переедания и соблюдать режим.
- Тщательное пережевывание и размеренный приём пищи.
- Сбалансированный состав пищи или соблюдение рекомендаций врача (при наличии таковых).
- Постепенный ввод новых продуктов (у малышей либо на отдыхе в экзотических странах).
- Употребление достаточного количества воды: от 600 мл с полугода до 2600 мл у подростков. Важно, чтобы у детей всегда был доступ к чистой питьевой воде.
Старайтесь соблюдать рекомендации на регулярной основе, тогда они могут уменьшить или предотвратить появление симптомов «несварения желудка» у детей.
Препараты при «несварении желудка»
Для поддержания пищеварения и восполнения недостатка пищеварительных ферментов создан препарат Креон®10000. Он доставляет в организм пищеварительные ферменты, которых не хватает. Отличительной особенностью препарата является то, что он максимально точно повторяет естественный процесс пищеварения[1]. Такое действие обеспечивается за счет маленьких частичек действующего вещества внутри капсулы, которые являются ключевым преимуществом Креон®. Эти частички называются минимикросферами и содержатся только в препарате Креон®[3].
Проведенные исследования установили, что чем меньше размер частиц препарата, тем эффективнее он действует[4],[5]. На сегодняшний день мировым и российским научным сообществом для улучшения пищеварения рекомендованы минимикросферы, в отличие от препаратов, содержащих действующее вещество в других формах выпуска (например, в таблетках)[4],[5].
В желудке капсула Креон®10000 быстро растворяется, а минимикросферы равномерно распределяются по всему объему пищи[2]. Так препарату удается охватывать максимальное количество съеденного[6], чтобы помогать полноценному перевариванию и усвоению пищи.
Минимикросферы Креон®10000 особенно удобны для приема у малышей. Открыв капсулу, частички можно просто добавить в сок или пюре[2]. Кроме того, легко подбирать индивидуальную дозу Креон®, поскольку для детей нужная доза рассчитывается исходя из массы тела ребенка.
Подробнее о применении препарата у детей можно прочитать здесь.
Материал разработан при поддержке компании Abbott в целях повышения осведомленности пациентов о состоянии здоровья.
Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
- Бельмер С.В., Разумовский А.Ю., Хавкин А.И., Корниенко Е.А., Приворотский В.Ф. Болезни поджелудочной железы у детей. М.: ИД “Медпрактика-М”, 2019, 528 с.
- Инструкция по медицинскому применению препарата Креон® 10000, капсулы кишечнорастворимые, от 11.05.2018.
- Единственный лекарственный препарат панкреатина в форме минимикросфер, зарегистрированный на территории Российской Федерации по данным Государственного реестра лекарственных средств на 23.04.2020.
- Ивашкин В.Т., Маев И.В., Охлобыстин А.В. с соавт. Рекомендации Российского гастроэнтерологической ассоциации по диагностике и лечению ЭНПЖ. РЭГГК, 2018; 28(2): 72-100.
- Löhr JM et al.; HaPanEU/UEG Working Group. United European Gastroenterology evidence-based guidelines for the diagnosis and therapy of chronic pancreatitis (HaPanEU). United European Gastroenterol J. 2017 Mar;5(2):153-199.
- Lohr Johannes-Matthias, et. al. Properties of different pancreatin preparations used in pancreatic exocrine insuffiency. Eur J Gastroenterol Hepatol. 2009; 21(9): 1024-31.
RUS2131387 от 23.04.2020
Источник
