Мутные глаза ребенок 2 года

Кератит у детей – воспалительное заболевание, поражающее прозрачную оболочку глаза (роговицу). Возникает под влиянием бактериальных, вирусных инфекций, механических травм, авитаминоза. Если не проводится лечение, кератит может спровоцировать ухудшение зрения, вплоть до его потери.
Причины
Причины, вызывающие кератит у детей, бывают инфекционного (вирусы, грибки, бактерии), механического (ожоги, царапины), аллергического и травматического происхождения. В зависимости от источника, выделяют различные виды болезни, имеющие общие и индивидуальные симптомы.
Симптомы
- режущая боль в глазах;
- слезотечение;
- ощущение инородного тела;
- бледность роговицы;
- инфильтраты различных оттенков (от светло-серого до гнойного желтого).
Виды
Основные виды кератита, которые встречаются в детском возрасте: бактериальный, герпетический, аллергический, обменный (авитаминозный) и посттравматический.
Бактериальный
Бактериальный кератит характеризуется появлением язв в глазу ребенка. В детском возрасте встречается редко. Возбудителем обычно является кокковая инфекция, но иногда болезнь возникает из-за полученной травмы глаза. Заболевание сопровождается болью, жжением, после устранения воспалений на белой части глазного яблока появляется бельмо.
Токсико-аллергический
Токсико-аллергический кератит имеет сложную форму течения. Обычно встречается у детей от рождения до 14 лет и подростков. Причинами возникновения токсико-аллергической формы являются ранее не долеченные заболевания (ОРЗ, ОРВИ), переохлаждение, глистные инвазии.
Отличить токсико-аллергический кератит можно по характерным бугоркам с сосудами, пересекающих глазное яблоко. Расширение сосудов вызывает помутнение прозрачной оболочки глаза (роговицы) и безвозвратное ухудшение зрения.
Обменный (авитаминозный)
Авитаминозный кератит возникает из-за дефицита витаминов в организме ребенка:
- нехватка витамина «А». Начальный этап болезни сопровождает сухость глаз, на роговице образуется сероватое помутнение (глаз становится мутным), конъюнктиву поражают белые бляшки;
- дефицит витамина «B» и нарушение работы желудочно-кишечного тракта. Образуется точечное помутнение роговицы, распространяющееся в разных областях глаза. Со временем помутнение превращается в язвы, которые словно разрывают глазное яблоко;
- дефицит витаминов PP и E вызывает воспаление глаз.
Герпетический
Такая форма заболевания является самой распространенной среди маленьких детей. Возникает из-за активности герпесного вируса в организме. Возбудитель болезни наиболее часто активизируется на фоне: переохлаждения, психологических расстройств (стресс), травмирования глаз, лихорадочных проявлений (высокая температура, озноб).
Течение заболевания возможно в легкой и тяжелой формах, с проявлением осложнений: развитие вторичной глаукомы, катаракты, появление прозрачности хрусталика.
Первичный
Первичный герпетический кератит встречается среди малышей до 5 лет. Основная причина – не до конца сформированный детский иммунитет. Характеризуется сложным течением, сопровождается герпетическими пузырьками на глазном яблоке и по телу (руках, ногах, туловищу, лице).
Постпервичный
Постпервичный герпетический кератит возникает, как и первичный, на фоне ослабленного иммунитета. Проявляется следующими симптомами: резь и боли в глазах, судорожные спазматические сокращения век, сыпь на теле отсутствует.
Дисковидный
Дисковидный герпетический кератит охватывает глубокие области роговицы, в центре которой возникает воспаление в форме диска. Глаза краснеют, появляется отек роговицы, век, конъюнктивы, возникает повышенное внутриглазное давление.
- Возможно, вы искали: как вылечить покраснение глаз у ребенка
Посттравматический
Посттравматический кератит у детей развивается из-за неосторожной царапины, попадания и удаления инородного тела с роговицы, ультрафиолетовых, термических или химических ожогов. Заболевание характеризуется прямым врастанием ответвлений сосудов в роговицу, судорожным спазмом век, желтыми гнойными выделениями из глаз.
Лечение
Безотлагательное лечение под наблюдением специалиста необходимо для любого типа заболевания. Кератит – заразное заболевание, лечение больных детей проводится в условиях госпитализации.
Для выявления возбудителя болезни офтальмолог обследует пациента, назначая ряд анализов. Ассистенты проводят промывание глаз, берут мазок инфильтрата, собирают общий анализ крови. После того, как будет получен результат, назначается комплексное лечение.
Мази и противомикробные средства
Мази при кератите применяют один раз в день на ночь, противомикробными средствами рекомендуется капать в глаза не менее 4 раз.
- 1 % эритромициновая мазь;
- 1 % тетрациклиновая мазь;
- 0,3% мазь или раствор ципрофлоксацина;
- мазь или раствор колистиметат, ролитетрациклин;
- 0,01 % раствор мирамистин;
- 0,3 раствор ломефлоксацина.
Противовоспалительные
Противовоспалительные препараты используют для снижения воспалительных процессов – 0,1 % раствор диклофенака, 4 раза в день по 1 капле. Для снижения риска возникновения внутренних синехий используют растворы: 0,5 циклопентолат, 1% атропин, 0,5 % тропикамид.
Инъекции
Лечение кератита проводится совместно с постановкой инъекций – антибиотиков. Лечение проводится уколами внутримышечно и внутривенно.
Внутримышечно
Самым распространенным и эффективным является лечение, с применением пенициллинов. Уколы ставятся не менее 5 раз в сутки, иногда могут назначить 10 инъекций.
Внутривенно
Внутривенно проводится дезинтаксиционное лечение 5 % раствором глюкозы, 200–400 мл раствора гемодеза, 2 г. по 200–400 мл аскорбиновой кислоты. При долгом заживлении назначают препараты, стимулирующие иммунитет. Лечение осуществляется метронидазолом 500 мг в сутки, либо через день.
Профилактика
Поскольку кератит заразен, главной профилактической мерой является, изолирование ребенка от больных людей. Гигиена также является главной частью в профилактике болезни.
- Побеспокойтесь о безопасности и предотвращении травмирования глаз.
- Оградите малыша от острых предметов (карандаши, ручки).
- Приучайте малыша чаще умывать лицо, следите, чтобы он не тер глаза грязными руками.
Оцените статью: 20 Пожалуйста оцените статью
Сейчас на статью оставлено число отзывов: 20 , средняя оценка: 4,20 из 5
Загрузка…
Источник
Скажите, а во сколько эта пленка появилась и исчезла? сыну 5 месяцев и обнаружила пятнышко.Оно не ровное, как будто ворсинка попала, тоже то видно, то нет.Его совершенно оно не беспокоит.
ОтветитьНравится
Марина
вы выяснили что это за пленка? я вот до сих пор ее наблюдаю у сына, окулист ее не видит и соответсвенно ничего вразумительного не говорит
ОтветитьНравится
МаринаУ моего сына сегодня такую же круглую прозрачную пленочку увидела, она просто на роговице не на зрачке а как будто линза или как будто чешуйка от рыбьей чешуи… Завтра к врачу поедем но я переживают что это может быть? Был дакриоцистит на этом глазике… Незнаю что и думать…
ОтветитьНравится
У нас эта пленка сама прошла.Я думаю, это было от зубов, он тогда сопливит и глазки слезились.После того, как написала, через день прошло.
ОтветитьНравится
Марина
напишите потом что выяснили, а то у нас все по прежнему
ОтветитьНравится
Марина
врач сказал что ничего нет…
ОтветитьНравится
Марина
как так никто кроме нас не видит….
ОтветитьНравится
Ирина, это прошло через какое-то время… на тот момент грамотного врача не нашли, что за диагноз — не знаю до сих пор… сейчас по данным офтальмолога все в норме))))
ОтветитьНравится
Подскажите ну сто с вашими глазками сто за бензиновое пятнышко? Мы только родились не давно к врачу только в месяц у нас тоже как переливающийся пятнышки ((((
ОтветитьНравится
Ирина
офтальмолог сказал что ничего не видит и пленочка исчезла на самом деле!!! ну мы то три взрослых человека ее видели!!! а на утро исчезла!
ОтветитьНравится
ИринаЯ тоже замечаю у дочи переливающиеся пятнышки, но вроде их стало меньше. Стала переживать после того как увидела пост об одной малышки, очень серьезна больна девочка((( сейчас вообще столько малышей с тяжелыми болезнями, страшно очень.
ОтветитьНравится
Ксюш, конечно были! Но толку… Окулист на меня посмотрела как на сумасшедшую, пленку она не увидела, будто мне показалось или вообще я выдумываю!!! Это пленка, действительно, иногда было не разглядеть… вот она и не увидела, но это не значит что ее не бывало вообще! В общем врач попался не компетентный и хорошо что через некоторое время она исчезла совсем)))) Я думаю, что это было связано с нашими тяжелыми родами, у малыша было кровоизлияние в глазках, а это видно последствие! Поищите толкового врача!
ОтветитьНравится
Скажите, Вы были у окулиста по поводу этой пленки. Что Вам сказали? У моей дочки такая же проблема. Расскажите, пожалуйста.
ОтветитьНравится
Ксюша
офтальмолог сказал что ничего не видит и пленочка исчезла на самом деле!!! ну мы то три взрослых человека ее видели!!! а на утро исчезла!
ОтветитьНравится
ОтветитьНравится
а я читала, что пленка-это может быть ооочень серьезно! идите к окулиску.
ОтветитьНравится
Врачей в месяц будем проходить, и то если выздоровеем! Сейчас нельзя пока…
ОтветитьНравится
такое бывает – вы ещё маленькие, пройдёт всё
ОтветитьНравится
мне кажется они поначалу у всех такие.
ОтветитьНравится
сходите к окулисту!!!
ОтветитьНравится
Источник
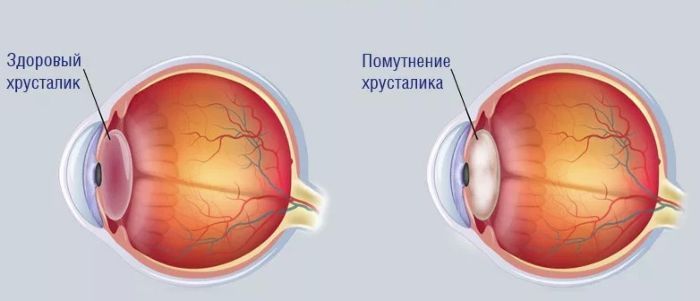
Катаракта представляет собой помутнение глазного хрусталика. Очень часто данная патология может наблюдаться у новорожденных детей. Возникает сильное ухудшение зрения вследствие катаракты, при этом восстановить нормальную работу глаза можно в большинстве случаев лишь с помощью операционного вмешательства. Без необходимого лечения высока вероятность даже получения инвалидности по зрению.
Поделиться
Твитнуть
Поделиться
Класснуть
Отправить
Вотсапнуть
Определение заболевания
Катаракта — это помутнение глазного хрусталика, которое приводит к возникновению зрительной депривации, то есть ухудшению стимуляции сенсорной системы. Рецепторы сетчатки начинают работать хуже из-за того, что мутный хрусталик не позволяет свету в необходимых объемах достигать колбочек, которые переводят раздражения от попадания света в нервные импульсы.

Данное заболевание встречается приблизительно у одного новорожденного на 10000. При этом двусторонняя форма катаракты у детей наблюдается чаще, чем ее односторонний аналог.
Принято делить катаракты у детей на связанные с аномалиями, полученными наследственно, и ненаследственные.
Причины помутнения хрусталика у ребенка
Возможность установить причину возникновения катаракты у детей имеется не всегда. В настоящее время офтальмологи выделяют несколько основных:
- Фактор наследственности. 20% случаев заболевания происходят из-за передачи патологии генами родителей ребенку.
- Инфекции во время течения беременности матери:
- краснуха;
- токсоплазмоз;
- цитомеголовирус;
- ветряная оспа;
- герпевирус.
- При рождении недоношенных детей.
- Повреждение механического характера. Заболевание может проявиться после глазной травмы или операционного вмешательства.
- Галактоземия, причина которой связана со сбоем обмена веществ в организме. Данная патология характеризуется нарущениями в выработке фермента галактозы.
- Токсокароз – паразитарная инфекция, человек заражается этим заболеванием через фекалии животных.
Классификация
Существуют различные виды катаракты у детей, их выделяют в зависимости от причин, приведших к развитию заболевания:
- Врождённая катаракта. Этот вид диагностируется или сразу же после рождения ребенка или через несколько недель его жизни. Данная патология может быть передана от родителей, а также развиться из-за нарушений обменных процессов у новорожденного.
- Приобретённая катаракта. Этот вид проявляется в течение несколько месяцев и даже лет после того, как рождается ребенок. Патология может появиться при травмировании глаз или после операции на зрительном органе.
- Вторичная катаракта. Появляется при осложнениях, происходящих после операции по удалению катаракты. При этом происходит помутнение задней капсулы хрусталика, и для лечения этого вида заболевания также требуется хирургическое вмешательство.
Из-за своей широкой распространённости врождённая катаракта выделена в отдельную классификацию — на основании локализации помутнения. Имеются нижеследующие виды, о которых будет рассказано ниже.
Точечная
Этот вид встречается достаточно редко, а проявления патологии не столь заметны. Зрение, к примеру, снижается незначительно. Однако при дальнейшем увеличении зрительных нагрузок, например, в школе у ребенка, возможно ухудшение зрения. Катаракта данного вида развивается точечно и обладает следующими признаками:
- Помутнение на хрусталике распространяется в виде отдельных точек или разрозненных областей неоднородного типа;
- Цвет белка не меняется или становится чуть светлее, чем обычно;
- Снижение зрения не сильное, проявляестя чаще всего размытостью изображения.
Развитие данного вида катаракты связано с одной из следующих причин:
- Патологии хромосом.
- Недоношенность.
- Инфицирование плода во время беременности.
- Системные заболевания фонового типа (сахарный диабет, проблемы с обменом кальция, болезнь Вильсона, аутосомно-рецессивный синдром, гипогликемия).
Этот вид катаракты также может быть вызван воздействием токсинов.
Полярная
При данном виде заболевания помутнение хрусталика формируется в передней и задней его капсулах, или же в корковом слое.
Обычно полярную катаракту обнаруживают родители ребенка в первые дни его жизни. Она представляет собой небольшое светлое пятно в области зрачка.
Размер пятна и его локализация оказывают характерное влияние на течение патологии:
- До 2 мм. В данном случае катаракта особой опасности не представляет. Ребенку требуется системно наблюдаться у офтальмолога, редко может потребоваться операционное вмешательство.
- Более 2 мм. Если размер пятна превышает данную величину, то в этом случае уже потребуется операция, так как возможен риск возникновения обскурационной амблиопии, также называемой синдромом «ленивого глаза».
Специфические особенности катаракт данного вида:
- Маленький размер.
- Форма в виде круга.
- Прогрессирование не наблюдается.
Зонулярная
Эта форма врожденной катаракты втречается наиболее часто. В большинстве случаев она является двусторонней. Расположена в центре, вокруг прозрачного (или небольшой мутности) ядра. При данном виде катаракты снижение зрения происходит всегда, причем достаточно значительно: до 0,1 и ниже.
Ядерная
Данный вид катаракты поражает оба глаза, имеет характерный наследственный характер, то есть один из родителей имел данное заболевание, то высока вероятность возникновения его и у детей. Зрение ребенка сильно понижается — до 0,1 и ниже. В тех случаях, когда помутнение ограничивается эмбриональным ядром, зрение резко не ухудшается или вовсе остается стопроцентным.
Полная
В случае этого типа заболевания оно, как правило, двустороннее. Клиническая картина находится в зависимости от степени помутнения глазного хрусталика. Обычно весь хрусталик мутный, а зрение у ребенка практически отсутствует. Катаракта данного типа может возникнуть еще до рождения, в утробе матери, или созреть в первые недели жизни.
Мнение эксперта
Носова Юлия Владимировна
Врач офтальмолог высшей категории. Кандидат медицинских наук.
Для нее характерно сочетание с различными дефектами глазного развития (микрофтальмом, колобомой сосудистой оболочки, нистагмом, косоглазием и т. д.). Полная катаракта иногда рассасывается, и тогда в районе зрачка появляется пленка — пленчатая катаракта.
Осложненная
Причиной возникновения данного вида могут выступать галактоземия, диабет, вирусная краснуха и другие заболевания. Параллельно этот вид катаракты могут сопровождать и другие врожденные заболевания (пороки сердца, глухота и т.д.).
Клинические проявления
Выявить катаракту у новорожденного ребенка можно на периодических медосмотрах, поэтому необходимо своевременно их проходить. Самостоятельно же определить данное заболевание можно при следующих случаях:
- ребенок не реагирует на игрушки, не издающие звуков;
- зрение ребенка не сфокусировано;
- движения глаз быстрые и не поддаются контролю;
- зрачок белый или серый.
В случае возникновения этих симптомов требуется сразу же обратиться к детскому офтальмологу. В данном возрасте своевременное назначение лечения имеет огромное значения для благоприятного прогноза течения заболевания.

У более старших детей выявить катаракту легче, так как они доступны вербальному контакту и сами могут оценить качество своего зрение. Клинические проявления такие:
- косоглазие;
- белый зрачковый рефлекс;
- снижение зрения обоих глаз или только одного;
- нистагм;
- двоится в глазах.
Косоглазие развивается вследствие того, что из-за помутнения невозможно сфокусировать изображение на сетчатке двумя глазами. При этом происходит отклонение одного из глаз либо к носу, либо кнаружи.
СПРАВКА. Белый зрачковый рефлекс определяется с помощью щелевой лампы. Этот признак является абсолютным для определения катаракты.
Различия врожденного и приобретенного заболевания
Врожденной может быть катаракта у детей, если нарушение произошло во время формирования плода, то есть это внутриутробная патология. Причин для того, чтобы ребенок появился на свет с нарушенным зрением, может быть очень много. Это может произойти при распитии спиртного в течение беременности, при повышенном уровне опасного излучения, при недостатке витаминов до и во время вынашивания ребенка, при возникновении резус-конфликта ребенка и мамы
В случае же приобретенного вида катаракты, патология возникает у детей любого возраста под влиянием различных заболеваний или травмирования зрительного органа.
Диагностика
Врожденную катаракту обычно выявляют при первом же осмотре новорожденного. Однако не всегда педиатр может определить наличие проблем со зрением у малыша. Чаще всего симптомы болезни замечают при повторном обращении в медицинское учреждение для прохождения планового осмотра.
Офтальмолог в первую очередь производит сбор анамнеза (сведения об истории болезни, перенесенных заболеваниях и т.д.). После этого он проверяет остроту зрения, исследует сетчатку глаза, выявляются поля зрения, измеряет давление внутри глазного яблока.
Возможные обследования, необходимые для точной постановки диагноза ребенку:
- Офтальмоскопия – исследование глазного дна зеркальным или электрическим офтальмоскопом;
- Оптическая когерентная томография (ОКТ) – сканирование слоев сетчатки;
- Биомикроскопия – обследование роговицы, хрусталика, переднего отрезка глаза. Процедура осуществляется в полной темноте, направляется световой луч на хрусталик глаза и через микроскоп определяется прозрачность хрусталика, сила преломления и т.д.
Терапия
Чем раньше получится обнаружить катаракту, тем выше шансы на успешное избавление от нее. Когда катаракта удаляется у ребенка в возрасте до полугода, вероятность правильного развития глаз максимальна. При этом двухсторонняя форма лучше и быстрее излечивается, чем односторонняя.
Благодаря развитию современной медицины прогноз у заболевания благоприятный, но зависит от следующих факторов: степени тяжести болезни, площади поражения, а также сопутствующих заболеваний.
Народные способы
Имеется множество народных способов лечения катаракты. Наиболее популярные из них следующие:
- Капли с медом и яблоком. Берется небольшое яблоко, с него срезается верхняя часть. После этого удаляют всю сердцевину. В получившуюся выемку кладут 2 чайные ложки меда. Затем яблоко закрывается сверху срезанной верхушкой. В таком виде фрукт оставляют на 2 дня. По истечении данного времени сок из яблока переливают в емкость. Затем жидкость закапывают в глаза по одной или две капли три раза в день. Средство хранится в холодильнике.
- Мед. Для компресса из меда берут 1 ч.л. этого продукта на 1 стакан горячей воды и кипятят несколько минут. После охлаждения в смеси смачивают кусок марли и прикладывают на глаза в качестве компресса. Эту процедуру проводят ежевечерне, выдерживая марлю на глазах в течение 5 минут.
- Луковые капли. Луковицу очищают, натирают на терке и сцеживают из кашицы сок, который затем смешивают с водой 1 к 1. Воду лучше брать очищенную или дистиллированную. Полученный настой каждый день закапывают в глаза.
- Настой из ростков картофеля. Ростки картофеля собирают и высушивают. Сухие ростки (1 ст.л.) заливаются водкой (0,5 литра). Получившуюся смесь настаивают неделю в темном прохладном месте. Настой применяется по одной чайной ложке трижды в день.
Медикаментозное лечение
Медикаментозное лечение несет за собой следующую цель: усиление кровообращения; улучшение обменных процессов, которые оказывают влияние на прозрачность хрусталика; насыщение глаза витаминами и другими недостающими веществами.
Капли для лечения должны содержать следующие вещества: никотиновую кислоту, К, Mg, Са, C, B2, а также PP. Наиболее распространенными препаратми для лечения катарактыявляются Тауфон и Эмоксипин. Однако большим недостатком данных средств является то, что в открытом виде они могут храниться всего неделю, а потом теряют свои полезные свойства.
В этом плане преимущество за импортными препаратами, такими как:
- Квинакс (Бельгия.
- Каталин (Япония).
- Катахром (Финляндия).
- Сенкаталин (Индия).
- Вицеин и Витайодурол (Франция).
Для излечения катаракты без операционного вмешательства могут назначаться таблетки с витаминными комплексами. Данные препараты усиливают воздействие капель.
Данный метод лечения имеет определенные недостатки: длительное использование капель и таблеток может отрицательно сказаться на общем здоровье глаз. Поэтому офтальмологи советуют применять препараты курсами с перерывом между ними. Еще одним минусом является достаточно высокая стоимость капель.
Полезное видео
Причины, виды и стадии (степени) катаракты:
Операция
В том случае, если размер помутнения в толще хрусталика велик и отрицательно влияет на остроту зрения, то офтальмолог может посоветовать удаление катаракты хирургическим путем.
Когда назначается?
Лечение при помощи операции назначается в том случае, если катаракта ухудшает зрение настолько, что это сказывается на дальнейшем развитии ребенка. В случае же врожденной катаракты операцию советуют проводить в максимально короткие сроки.
Подготовка
В клинике пациенту могут дать легкий седативный препарат, после чего его готовят к операции. Кожу вокруг глаза протирают бактерицидным средством во избежание попадания бактерий. После этого ребенку делают анестезию и накрывают его лицо стерильными салфетками, оставляя открытой только область оперируемого глаза.
Как проводится?
У детей катаракту удаляют под общим наркозом, в отличие от взрослых. Хирурги используют для удаления катаракты микрохирургический инструмент, что позволяет ликвидировать ее полностью.
После операции дети моложе трехмесячного возраста остаются в больнице на ночь и наблюдаются специалистами. Более старших в день операции отпускают домой.
При болезни обеих глаз сначала проводят операцию на одном из них, а по истечении трех месяцев – на другом.
Рекомендации родителям после операции
После операции детям назначаются специальные капли для глаз. Также врач рассказывает родителям ребенка, что необходимо делать и что противопоказано. В течение 1 месяца нельзя растирать глаза, купаться.

Специалистами рекомендуется также ношение очков или линз, корректирующих визуальное восприятие объектов. В течение периода восстановления требуется регулярно посещать врача. Он сможет оценить результат операции и коррекции отклонений.
После операционного вмешательства иногда происходит незначительное покраснение слизистой оболочки и возникает легкое косоглазие. В данном случае необходимо обратиться к врачу, чтобы не произошло инфицирование и ослабление мышц глаза.
Профилактика
Уже во время беременности для исключения возникновения катаракты будущая мать должна применять профилактические меры:
- Необходимо полностью исключить контакт с инфицированными людьми.
- Курение и алкоголь под полным запретом.
- Исключаются лучевые диагностические и терапевтические методы.
- При наличии диабета в течение всего срока беременности необходимо наблюдаться у эндокринолога.
Заключение
Катаракта у детей – очень опасное заболевание. Необходимо сразу же начинать лечить болезнь на ранних стадиях ее развития. В случае прогрессирования заболевания операционное вмешательство поможет избавиться от катаракты и исключить возможные дальнейшие сопутствующие расстройства зрения.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник

Здравствуйте нам 8 месяцев уже, иногда вижу эту радужную пленку на обоих глазках, но она никак не мешает ребенку. Был дакриоцистит, прошел в 5 месяцев от массажа.Я думала может как-то связано… надо идти к врачу
ОтветитьНравится
Мария
вот и у нас дакриоцистит!!!
ОтветитьНравится