Лейкоз у ребенка 2 года симптомы

2664
Одной из наиболее распространенных онкопатологий раннего возраста является лейкоз крови у детей. По статистике его доля составляет порядка 30% от общего количества онкологических заболеваний, проявившихся я в детском возрасте.
Та же медицинская статистика утверждает, что на каждые 100 тысяч детей приходится 3-5 заболевших раком крови. Наиболее часто поражения системы кроветворения выявляются у пациентов в возрасте от 2 до 5 лет. Существует также врожденная форма лейкоза, когда нарушения обнаруживаются сразу же или через короткое время после рождения ребенка.
Поскольку в случае с детским лейкозом не приходится говорить о длительном патогенном влиянии окружающей среды, вредных привычках, продолжительном приеме медицинских препаратов и неправильном образе жизни, наиболее вероятной причиной возникновения заболевания становятся генетические отклонения на клеточном уровне.
Также к предпосылкам развития рака крови в детском возрасте относят радиоактивное и ультрафиолетовое облучение женщины во время беременности, перенесенные ей заболевания вирусной природы и врожденные генетические патологии ребенка (синдром Дауна, нейрофиброматоз, анемия Фанкони, другие).
Формы и стадии лейкемии у детей
В 97% случаев у пациентов детского возраста диагностируется острый лейкоз. Оставшиеся 3% приходятся на хроническую форму заболевания, при которой мутируют не юные, а зрелые клетки.
Как правило, лейкемия у детей характеризуется стремительным развитием и агрессивным течением – деление бластных клеток происходит очень быстро, что в кратчайшие сроки приводит к появлению вторичных очагов, поражению печени и селезенки, костей и суставов, и, как следствие, сильному ухудшению самочувствия маленького пациента. Поскольку лейкоз развивается у детей намного быстрее, чем у взрослых, здесь особенно важно как можно раньше выявить наличие в организме онкопроцесса и своевременно начать лечение.
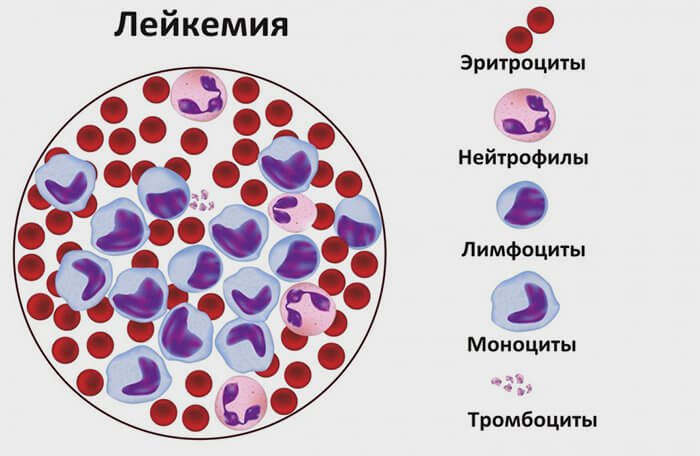
Все острые формы онкопатологии делят на острые лимфобластные лейкозы и острые нелимфобластные (миелобластные) виды. Среди лимфобластных форм чаще всего у детей встречается О-клеточный лейкоз с малыми лимфобластами. Также выделяют недифференцированную форму, при которой не представляется возможным определить первичный источник мутации, и бифенотипическую – если в анализах присутствуют изменения как лимфоидного, так и миелоидного типа.
Стадии рака крови у детей классифицируют в соответствии с клиникой развития болезни.
- Острая фаза лейкоза. Для нее характерно появление выраженных признаков лейкоза у детей. Об окончании этой стадии можно говорить, когда у пациента наблюдаются симптомы относительного улучшения состояния.
- Частичная либо полная ремиссия. Самочувствие ребенка становится нормальным, назначенная терапия прекращается, пациент выписывается из стационара, при этом остается под амбулаторным наблюдением лечащего врача-гематолога.
- Рецидив. Он случается не у всех заболевших, тем не менее, к такому развитию событий следует быть готовыми. На этой стадии симптомы лейкоза у ребенка могут быть такими же, как и во время острой формы, либо более выраженными или менее интенсивными. В этом случае лечение рецидивировавшего заболевания назначается и корректируется с учетом ранее проведенной терапии.
Первичные симптомы лейкоза у детей
В подавляющем большинстве случаев острая форма лейкоза начинается как обычная детская простуда. У ребенка могут наблюдаться кашель и насморк, но чаще это – просто слабость, сонливость, снижение активности, отказ от еды и игр, плохой набор веса, задержка роста.
Среднесуточная температура при лейкозе у детей, как правило, поднимается до субфебрильной, что также дает родителям основание предполагать банальное ОРЗ, ОРВИ или острую кишечную инфекцию. Подобные неспецифические симптомы лейкоза у детей приводят к тому, что взрослые занимаются самолечением ребенка вместо того, чтобы как можно скорее провести дифференцированную диагностику и выявить опасную патологию.

Ради справедливости стоит отметить, что даже своевременное обращение к педиатру или семейному врачу не гарантирует, что он заподозрит наличие у подопечного рака крови и направит его к гематологу либо онкологу для детального обследования. Иногда родители должны проявить настойчивость и потребовать нужного направления. Особенно, если помимо вышеописанных, наблюдаются и другие признаки заболевания.
Более однозначные симптомы лейкемии у детей – следующие:
- геморрагический синдром, выражающийся в кровоизлияниях под кожу и в слизистую;
- признаки интоксикации организма – тошнота, рвота, ненормально интенсивное потоотделение, особенно, в ночное время и сразу же после пробуждения, головокружения и головные боли, незаживающие ссадины и мелкие раны;
- изменение окраски кожи и слизистых от розового к белому, желтоватому или сероватому;
- появление таких заболеваний как стоматит, гингивит, тонзиллит;
- безболезненное увеличение лимфатических узлов, не сопровождающееся изменением цвета кожи над ними;
- изменения в слюнных железах;
- появление крови в моче, носовые и различные внутренние кровотечения, кровоточивость десен.
Также к симптомам острого лейкоза у детей относятся боли в позвоночнике, костях, суставах. При увеличении печени и селезенки могут появляться неприятные ощущения в области расположения этих органов.
Диагностика и лечение детского лейкоза
Диагностируется белокровие у детей по симптомам и результатам обследования. Предпосылки для постановки диагноза при этом заболевании не отличаются от диагностики взрослых пациентов.
При подозрении на рак крови ребенку в первую очередь назначают анализы крови – общий и биохимический. Общий анализ крови может показать:
- анемию;
- повышенный уровень СОЭ;
- ретикулоцитопению – пониженный уровень молодых эритроцитов;
- тромбоцитопению – снижение ниже нормы количества тромбоцитов;
- лейкопению – пониженное количество лейкоцитов;
- бластемию, при которой в периферической крови обнаруживаются бластные клетки, уже вышедшие из костного мозга в кровяное русло;
- отсутствие особых разновидностей лейкоцитарных клеток – базофилов и эозинофилов.
Часто встречающимся симптомом белокровия у детей является так называемый «лейкемический провал»: в крови обнаруживаются мутировавшие юные бластные, а также зрелые клетки. При этом переходные формы отсутствуют.
На основании полученных анализов, типичных симптомов лейкоза крови у детей, а также изучения семейного анамнеза и особенностей протекания беременности матери врач может предположить наличие данного диагноза.
После этого пациенту назначают стернальную пункцию для исследования костного мозга. Она осуществляется под местной анестезией. Забор проводится специальной иглой Кассирского. Игла вводится по средней линии в зоне расположения 2 и 3 ребер.
Примечание: при проведении процедуры детям в возрасте до 2 лет забор биоматериала осуществляется из большеберцовой кости.
Если родители обращаются к врачу сразу же после того, как обнаруживают первые признаки лейкоза у детей, подобного обследования, как правило, оказывается достаточно. Если же на момент визита к гематологу-онкологу заболевание активно прогрессирует, понадобятся дополнительные исследования для уточнения состояния внутренних органов и тканей. Это, в частности:
- люмбальная пункция, позволяющая исследовать спинномозговую жидкость;
- УЗИ печени, селезенки, лимфоузлов, слюнных желез. У мальчиков дополнительно смотрят мошонку;
- рентген черепа, позвоночника, других костей и суставов;
- КТ, позволяющее определить наличие, локализацию и степень распространения метастазов.
Помимо этого, маленькому пациенту могут быть назначены консультации узкопрофильных специалистов – невролога, офтальмолога, уролога, отоларинголога, кардиолога и других (по показаниям), поскольку иногда лейкоз у детей проявляется симптоматикой в нетипичных местах, а в запущенном состоянии может поражать практически любые органы и ткани.
Наиболее распространенным методом лечения детской лейкемии на сегодняшний день является химиотерапия. Она проводится в два этапа: цель первого этапа – достичь ремиссии или состояния, близкого к ней, второго – закрепить полученный результат. После этого пациент продолжает получать поддерживающее лечение, уже не в стационаре, а амбулаторно.
Поскольку химиотерапия убивает не только подвергшиеся мутационным изменениям, но и здоровые клетки, тем самым критично снижая иммунитет больного, на фоне такого лечения можно и рекомендуется, если позволяет состояние ребенка, проводить иммунотерапию. Она заключается в:
- вакцинировании против туберкулеза, ветряной оспы и некоторых других заболеваний;
- введении лейкоцитов и иммунных лимфоцитов;
- терапии интерферонами и прочих мероприятиях, направленных на повышение защитных функций организма.
Наиболее эффективным методом борьбы с лейкемией у детей считается трансплантация костного мозга, переливание ранее законсервированной пуповинной крови либо пересадка стволовых клеток. К сожалению, чтобы получить подобное лечение, необходимо соответствовать целому ряду условий. К тому же, оно является дорогостоящим и несет за собой определенные риски. Именно поэтому химиотерапия в настоящее время остается наиболее часто применяемым методом излечения детского белокровия.
В качестве вспомогательных методов, дабы минимизировать неприятные симптомы лейкоза у детей, в лечении может использоваться:
- антибактериальная и гемостатическая (кровоостанавливающая) терапия;
- медицинские мероприятия, помогающие минимизировать последствия интоксикации организма и улучшить самочувствие пациента;
- переливание эритроцитарной и тромбоцитарной массы для улучшения качественного состава крови.
Прогноз в отношении детской лейкемии зависит от ряда факторов. Среди них – возраст и пол ребенка, наличие сопутствующих патологий, текущее состояние иммунной системы, форма заболевания, а также стадия, на которой был установлен диагноз и начато адекватное лечение.
Наиболее благоприятным является прогноз для девочек в возрасте от 2 до 10 лет с диагнозом «острый лимфобластный лейкоз L1», выявленным на ранней стадии. И если на пол, возраст и разновидность патологии взрослые повлиять не могут, то поддерживающее лечение хронических заболеваний, мероприятия по укреплению иммунитета и обращение к специалисту сразу же после того, как были замечены первые симптомы лейкемии у детей, — это то, что каждый ответственный родитель может и должен сделать для своего заболевшего ребенка.
Источник
Лейкоз у детей – злокачественное заболевание крови, характеризующееся опухолевой пролиферацией незрелых клеток-предшественников лейкоцитов. Клинические проявления лейкоза у детей могут включать увеличение лимфатических узлов, геморрагический синдром, боли в костях и суставах, гепатоспленомегалию, поражение ЦНС и др. Диагностике лейкоза у детей способствует развернутый общий анализ крови, проведение стернальной пункции с исследованием пунктата костного мозга. Лечение лейкоза у детей проводится в специализированных гематологических стационарах с помощью химиотерапии, иммунотерапии, заместительной терапии, трансплантации костного мозга.
Общие сведения
Лейкоз у детей (лейкемия) – системный гемобластоз, сопровождающийся нарушением костномозгового кроветворения и замещением нормальных клеток крови незрелыми бластными клетками лейкоцитарного ряда. В детской онкогематологии частота лейкозов составляет 4-5 случаев на 100 тыс. детей. Согласно статистике, острый лейкоз является самым частым онкологическим заболеванием детского возраста (примерно 30%); наиболее часто рак крови поражает детей в возрасте 2-5 лет. Актуальной проблемой педиатрии служит наблюдаемая в последние годы тенденция к росту заболеваемости лейкозами среди детей и сохраняющаяся высокая летальность.
Лейкоз у детей
Причины лейкоза у детей
Некоторые аспекты развития лейкоза у детей до настоящего времени остаются неясными. На современном этапе доказано этиологическое влияние радиационного излучения, онкогенных вирусных штаммов, химических факторов, наследственной предрасположенности, эндогенных нарушений (гормональных, иммунных) на частоту возникновения лейкоза у детей. Вторичный лейкоз может развиться у ребенка, перенесшего в анамнезе лучевую или химиотерапию по поводу другого онкологического заболевания.
На сегодняшней день механизмы развития лейкоза у детей принято рассматривать с точки зрения мутационной теории и клоновой концепции. Мутация ДНК кроветворной клетки сопровождается сбоем дифференцировки на стадии незрелой бластной клетки с последующей пролиферацией. Таким образом, лейкозные клетки – есть не что иное, как клоны мутировавшей клетки, неспособные к дифференцировке и созреванию и подавляющие нормальные ростки кроветворения. Попадая в кровь, бластные клетки разносятся по всему организму, способствуя лейкемической инфильтрации тканей и органов. Метастатическое проникновение бластных клеток через гематоэнцефалический барьер приводит к инфильтрации оболочек и вещества головного мозга и развитию нейролейкоза.
Отмечено, что у детей с болезнью Дауна лейкоз развивается в 15 раз чаще, чем у других детей. Повышенный риск развития лейкоза и других опухолей имеется у детей с синдромами Ли-Фраумени, Клайнфельтера, Вискотт-Олдрича, Блума, анемией Фанкони, первичными иммунодефицитами (Х-сцепленной агаммаглобулинемией, атаксией-телеангиэктазией Луи-Барр и др.), полицитемией и др.
Классификация лейкоза у детей
На основании продолжительности заболевания выделяют острую (до 2-х лет) и хроническую (более 2-х лет) формы лейкоза у детей. У детей в абсолютном большинстве случаев (97%) встречаются острые лейкозы. Особую форму острого лейкоза у детей представляет врожденный лейкоз.
С учетом данных морфологических характеристик опухолевых клеток острые лейкозы у детей делятся на лимфобластные и нелимфобластные. Лимфобластный лейкоз развивается при бесконтрольной пролиферации незрелых лимфоцитов — лимфобластов и может быть трех типов: L1 — с малыми лимфобластами; L2 – с большими полиморфными лимфобластами; L3 — с большими полиморфными лимфобластами с вакуолизацией цитоплазмы. По антигенным маркерам различают 0-клеточные (70-80%), Т-клеточные (15-25%) и В-клеточные (1-3%) острые лимфобластные лейкозы у детей. Среди острых лимфобластных лейкозов у детей чаще встречается лейкоз с клетками типа L1.
В ряду нелимфобластных лейкозов, в зависимости от преобладания тех или иных бластных клеток, различают миелобластный малодифференцированный (M1), миелобластный высокодифференцированный (М2), промиелоцитарный (М3), миеломонобластный (М4), монобластный (М5), эритромиелоз (М6), мегакариоцитарный (М7), эозинофильный (М8), недифференцированный (М0) лейкоз у детей.
В клиническом течении лейкоза у детей выделяют 3 стадии, с учетом которых выстраивается лечебная тактика.
- I – острая фаза лейкоза у детей; охватывает период от манифестации симптомов до улучшения клинико-гематологических показателей в результате проводимой терапии;
- II – неполная или полная ремиссия. При неполной ремиссии отмечается нормализация гемограммы и клинических показателей; количество бластных клеток в пунктате костного мозга составляет не более 20%. Полная ремиссия характеризуется наличием в миелограмме не более 5% бластных клеток;
- III — рецидив лейкоза у детей. На фоне гематологического благополучия появляются экстрамедуллярные очаги лейкозной инфильтрации в нервной системе, яичках, легких и др. органах.
Симптомы лейкоза у детей
В большинстве случаев клиника лейкоза развивается исподволь и характеризуется неспецифическими симптомами: утомляемостью ребенка, нарушением сна, снижением аппетита, оссалгиями и артралгиями, немотивированным повышением температуры тела. Иногда лейкоз у детей манифестирует внезапно с интоксикационного или геморрагического синдрома.
У детей, страдающих лейкозом, отмечается выраженная бледность кожных покровов и слизистых оболочек; иногда кожа приобретает желтушный или землистый оттенок. Вследствие лейкемической инфильтрации слизистых оболочек у детей нередко возникают гингивит, стоматит, тонзиллит. Лейкемическая гиперплазия лимфатических узлов проявляется лимфаденопатией; слюнных желез – сиаладенопатией; печени и селезенки – гепатоспленомегалией.
Для течения острого лейкоза у детей типичен геморрагический синдром, характеризующийся кровоизлияниями в кожу и слизистые, гематурией, носовыми, маточными, желудочно-кишечными, легочными кровотечениями, кровоизлияниями в полость суставов и др. Закономерным спутником острого лейкоза у детей является анемический синдром, обусловленный угнетением эритропоэза и кровотечениями. Выраженность анемии у детей зависит от степени пролиферации бластных клеток в костном мозге.
Кардиоваскулярные расстройства при лейкозах у детей могут выражаться развитием тахикардии, аритмии, расширением границ сердца (по данным рентгенографии органов грудной клетки), диффузными изменениями миокарда (по данным ЭКГ), снижением фракции выброса (по данным ЭхоКГ).
Интоксикационный синдром, сопровождающий течение лейкоза у детей, протекает со значительной слабостью, лихорадкой, потливостью, анорексией, тошнотой и рвотой, гипотрофией. Проявлениями иммунодефицитного синдрома при лейкозе у детей служит наслоение инфекционно-воспалительных процессов, которые могут принимать тяжелое, угрожающее течение. Гибель детей, страдающих лейкозом, нередко происходит вследствие тяжелой пневмонии или сепсиса.
Крайне опасным осложнением лейкоза у детей является лейкемическая инфильтрация головного мозга, мозговых оболочек и нервных стволов. Нейролейкоз сопровождается головокружением, головной болью, тошнотой, диплопией, ригидностью затылочных мышц. При инфильтрации вещества спинного мозга возможно развитие парапареза ног, нарушения чувствительности, тазовых расстройств.
Диагностика лейкоза у детей
Ведущая роль в первичном выявлении лейкозов у детей принадлежит педиатру; дальнейшее обследование и ведение ребенка осуществляется детским онкогематологом. Основу диагностики лейкозов у детей составляют лабораторные методы: исследование периферической крови и костного мозга.
При остром лейкозе у детей выявляются характерные изменения в общем анализе крови: анемия; тромбоцитопения, ретикулоцитопения, высокая СОЭ; лейкоцитоз различной степени или лейкопения (редко), бластемия, исчезновение базофилов и эозинофилов. Типичным признаком служит феномен «лейкемического провала» — отсутствие промежуточных форм (юных, палочкоядерных, сегментоядерных лейкоцитов) между зрелыми и бластными клетками.
Стернальная пункция и исследование миелограммы являются обязательными в диагностике лейкоза у детей. Решающим аргументом в пользу заболевания служит содержание бластных клеток от 30% и выше. При отсутствии четких данных за лейкоз у детей по результатам исследования костного мозга, прибегают к трепанобиопсии (пункции подвздошной кости). Для определения различных вариантов острого лейкоза у детей выполняются цитохимические, иммунологические и цитогенетические исследования. С целью подтверждения диагноза нейролейкоза проводится консультация детского невролога и детского офтальмолога, люмбальная пункция и исследование цереброспинальной жидкости, рентгенография черепа, офтальмоскопия.
Вспомогательное диагностическое значение имеют УЗИ лимфатических узлов, УЗИ слюнных желез, УЗИ печени и селезенки, УЗИ мошонки у мальчиков, рентгенография органов грудной клетки, КТ у детей (для выявления метастазов в различных анатомических регионах). Дифференциальную диагностику лейкозов у детей следует проводить с лейкозоподобной реакцией, наблюдаемой при тяжелых формах туберкулеза, коклюше, инфекционном мононуклеозе, цитомегаловирусной инфекции, сепсисе и имеющей обратимый транзиторный характер.
Лечение лейкоза у детей
Дети с лейкозами госпитализируются в специализированные учреждения онкогематологического профиля. В целях профилактики инфекционных осложнений ребенок помещается в отдельный бокс, условия в котором максимально приближенны к стерильным. Большое внимание уделяется питанию, которое должно быть полноценным и сбалансированным.
Основу лечения лейкозов у детей составляет полихимиотерапия, направленная на полную эрадикацию лейкозного клона. Протоколы лечения, используемые при острых лимфобластных и миелобластных лейкозах, различаются комбинацией химиопрепаратов, их дозами и способами введения. Поэтапное лечение острого лейкоза у детей предполагает достижение клинико-гематологической ремиссии, ее консолидацию (закрепление), поддерживающую терапию, профилактику или лечение осложнений.
В дополнение к химиотерапии может проводиться активная и пассивная иммунотерапия: введение лейкозных клеток, вакцины БЦЖ, противооспенной вакцины, интерферонов, иммунных лимфоцитов и др. Перспективными методами лечения лейкоза у детей служит трансплантация костного мозга, пуповинной крови, стволовых клеток.
Симптоматическая терапия при лейкозах у детей включает переливание эритроцитарной и тромбоцитарной массы, проведение гемостатической терапии, антибиотикотерапию инфекционных осложнений, дезинтоксикационные мероприятия (внутривенные инфузии, гемосорбцию, плазмосорбцию, плазмаферез).
Прогноз лейкоза у детей
Перспективы развития заболевания определяются многими факторами: возрастом возникновения лейкоза, цитоиммунологическим вариантом, стадией диагностирования и т. д. Худший прогноз следует ожидать у детей, заболевших острым лейкозом в возрасте до 2-х лет и старше 10-ти лет; имеющих лимфаденопатию и гепатоспленомегалию, а также нейролейкоз на момент установления диагноза; Т- и В-клеточные варианты лейкоза, бластный гиперлейкоцитоз. Прогностически благоприятными факторами служат острый лимфобластный лейкоз L1 типа, раннее начало лечения, быстрое достижение ремиссии, возраст детей от 2 до 10 лет. У девочек с острым лимфобластным лейкозом вероятность излечение несколько выше, чем у мальчиков.
Отсутствие специфического лечения лейкоза у детей сопровождается 100%-ной летальностью. На фоне современной химиотерапии пятилетнее безрецидивное течение лейкоза отмечается у 50-80% детей. О вероятном выздоровлении можно говорить после 6-7 лет отсутствия рецидива. Во избежание провокации рецидива детям не рекомендуется физиотерапевтическое лечение, изменение климатических условий. Вакцинопрофилактика проводится по индивидуальному календарю с учетом эпидемической ситуации.
Источник
