Катаракта у ребенка 2 года

Катаракта представляет собой помутнение глазного хрусталика. Очень часто данная патология может наблюдаться у новорожденных детей. Возникает сильное ухудшение зрения вследствие катаракты, при этом восстановить нормальную работу глаза можно в большинстве случаев лишь с помощью операционного вмешательства. Без необходимого лечения высока вероятность даже получения инвалидности по зрению.
Поделиться
Твитнуть
Поделиться
Класснуть
Отправить
Вотсапнуть
Определение заболевания
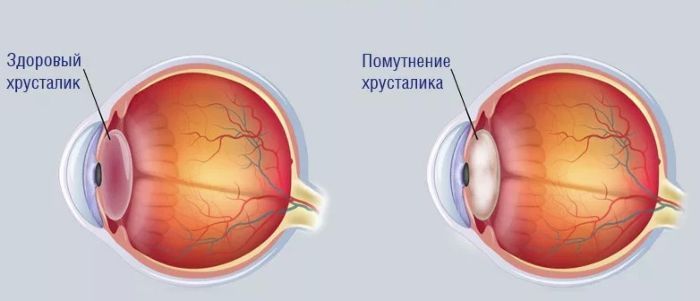
Катаракта — это помутнение глазного хрусталика, которое приводит к возникновению зрительной депривации, то есть ухудшению стимуляции сенсорной системы. Рецепторы сетчатки начинают работать хуже из-за того, что мутный хрусталик не позволяет свету в необходимых объемах достигать колбочек, которые переводят раздражения от попадания света в нервные импульсы.

Данное заболевание встречается приблизительно у одного новорожденного на 10000. При этом двусторонняя форма катаракты у детей наблюдается чаще, чем ее односторонний аналог.
Принято делить катаракты у детей на связанные с аномалиями, полученными наследственно, и ненаследственные.
Причины помутнения хрусталика у ребенка
Возможность установить причину возникновения катаракты у детей имеется не всегда. В настоящее время офтальмологи выделяют несколько основных:
- Фактор наследственности. 20% случаев заболевания происходят из-за передачи патологии генами родителей ребенку.
- Инфекции во время течения беременности матери:
- краснуха;
- токсоплазмоз;
- цитомеголовирус;
- ветряная оспа;
- герпевирус.
- При рождении недоношенных детей.
- Повреждение механического характера. Заболевание может проявиться после глазной травмы или операционного вмешательства.
- Галактоземия, причина которой связана со сбоем обмена веществ в организме. Данная патология характеризуется нарущениями в выработке фермента галактозы.
- Токсокароз – паразитарная инфекция, человек заражается этим заболеванием через фекалии животных.
Классификация
Существуют различные виды катаракты у детей, их выделяют в зависимости от причин, приведших к развитию заболевания:
- Врождённая катаракта. Этот вид диагностируется или сразу же после рождения ребенка или через несколько недель его жизни. Данная патология может быть передана от родителей, а также развиться из-за нарушений обменных процессов у новорожденного.
- Приобретённая катаракта. Этот вид проявляется в течение несколько месяцев и даже лет после того, как рождается ребенок. Патология может появиться при травмировании глаз или после операции на зрительном органе.
- Вторичная катаракта. Появляется при осложнениях, происходящих после операции по удалению катаракты. При этом происходит помутнение задней капсулы хрусталика, и для лечения этого вида заболевания также требуется хирургическое вмешательство.
Из-за своей широкой распространённости врождённая катаракта выделена в отдельную классификацию — на основании локализации помутнения. Имеются нижеследующие виды, о которых будет рассказано ниже.
Точечная
Этот вид встречается достаточно редко, а проявления патологии не столь заметны. Зрение, к примеру, снижается незначительно. Однако при дальнейшем увеличении зрительных нагрузок, например, в школе у ребенка, возможно ухудшение зрения. Катаракта данного вида развивается точечно и обладает следующими признаками:
- Помутнение на хрусталике распространяется в виде отдельных точек или разрозненных областей неоднородного типа;
- Цвет белка не меняется или становится чуть светлее, чем обычно;
- Снижение зрения не сильное, проявляестя чаще всего размытостью изображения.
Развитие данного вида катаракты связано с одной из следующих причин:
- Патологии хромосом.
- Недоношенность.
- Инфицирование плода во время беременности.
- Системные заболевания фонового типа (сахарный диабет, проблемы с обменом кальция, болезнь Вильсона, аутосомно-рецессивный синдром, гипогликемия).
Этот вид катаракты также может быть вызван воздействием токсинов.
Полярная
При данном виде заболевания помутнение хрусталика формируется в передней и задней его капсулах, или же в корковом слое.
Обычно полярную катаракту обнаруживают родители ребенка в первые дни его жизни. Она представляет собой небольшое светлое пятно в области зрачка.
Размер пятна и его локализация оказывают характерное влияние на течение патологии:
- До 2 мм. В данном случае катаракта особой опасности не представляет. Ребенку требуется системно наблюдаться у офтальмолога, редко может потребоваться операционное вмешательство.
- Более 2 мм. Если размер пятна превышает данную величину, то в этом случае уже потребуется операция, так как возможен риск возникновения обскурационной амблиопии, также называемой синдромом «ленивого глаза».
Специфические особенности катаракт данного вида:
- Маленький размер.
- Форма в виде круга.
- Прогрессирование не наблюдается.
Зонулярная
Эта форма врожденной катаракты втречается наиболее часто. В большинстве случаев она является двусторонней. Расположена в центре, вокруг прозрачного (или небольшой мутности) ядра. При данном виде катаракты снижение зрения происходит всегда, причем достаточно значительно: до 0,1 и ниже.
Ядерная
Данный вид катаракты поражает оба глаза, имеет характерный наследственный характер, то есть один из родителей имел данное заболевание, то высока вероятность возникновения его и у детей. Зрение ребенка сильно понижается — до 0,1 и ниже. В тех случаях, когда помутнение ограничивается эмбриональным ядром, зрение резко не ухудшается или вовсе остается стопроцентным.
Полная
В случае этого типа заболевания оно, как правило, двустороннее. Клиническая картина находится в зависимости от степени помутнения глазного хрусталика. Обычно весь хрусталик мутный, а зрение у ребенка практически отсутствует. Катаракта данного типа может возникнуть еще до рождения, в утробе матери, или созреть в первые недели жизни.
Мнение эксперта
Носова Юлия Владимировна
Врач офтальмолог высшей категории. Кандидат медицинских наук.
Для нее характерно сочетание с различными дефектами глазного развития (микрофтальмом, колобомой сосудистой оболочки, нистагмом, косоглазием и т. д.). Полная катаракта иногда рассасывается, и тогда в районе зрачка появляется пленка — пленчатая катаракта.
Осложненная
Причиной возникновения данного вида могут выступать галактоземия, диабет, вирусная краснуха и другие заболевания. Параллельно этот вид катаракты могут сопровождать и другие врожденные заболевания (пороки сердца, глухота и т.д.).
Клинические проявления
Выявить катаракту у новорожденного ребенка можно на периодических медосмотрах, поэтому необходимо своевременно их проходить. Самостоятельно же определить данное заболевание можно при следующих случаях:
- ребенок не реагирует на игрушки, не издающие звуков;
- зрение ребенка не сфокусировано;
- движения глаз быстрые и не поддаются контролю;
- зрачок белый или серый.
В случае возникновения этих симптомов требуется сразу же обратиться к детскому офтальмологу. В данном возрасте своевременное назначение лечения имеет огромное значения для благоприятного прогноза течения заболевания.

У более старших детей выявить катаракту легче, так как они доступны вербальному контакту и сами могут оценить качество своего зрение. Клинические проявления такие:
- косоглазие;
- белый зрачковый рефлекс;
- снижение зрения обоих глаз или только одного;
- нистагм;
- двоится в глазах.
Косоглазие развивается вследствие того, что из-за помутнения невозможно сфокусировать изображение на сетчатке двумя глазами. При этом происходит отклонение одного из глаз либо к носу, либо кнаружи.
СПРАВКА. Белый зрачковый рефлекс определяется с помощью щелевой лампы. Этот признак является абсолютным для определения катаракты.
Различия врожденного и приобретенного заболевания
Врожденной может быть катаракта у детей, если нарушение произошло во время формирования плода, то есть это внутриутробная патология. Причин для того, чтобы ребенок появился на свет с нарушенным зрением, может быть очень много. Это может произойти при распитии спиртного в течение беременности, при повышенном уровне опасного излучения, при недостатке витаминов до и во время вынашивания ребенка, при возникновении резус-конфликта ребенка и мамы
В случае же приобретенного вида катаракты, патология возникает у детей любого возраста под влиянием различных заболеваний или травмирования зрительного органа.
Диагностика
Врожденную катаракту обычно выявляют при первом же осмотре новорожденного. Однако не всегда педиатр может определить наличие проблем со зрением у малыша. Чаще всего симптомы болезни замечают при повторном обращении в медицинское учреждение для прохождения планового осмотра.
Офтальмолог в первую очередь производит сбор анамнеза (сведения об истории болезни, перенесенных заболеваниях и т.д.). После этого он проверяет остроту зрения, исследует сетчатку глаза, выявляются поля зрения, измеряет давление внутри глазного яблока.
Возможные обследования, необходимые для точной постановки диагноза ребенку:
- Офтальмоскопия – исследование глазного дна зеркальным или электрическим офтальмоскопом;
- Оптическая когерентная томография (ОКТ) – сканирование слоев сетчатки;
- Биомикроскопия – обследование роговицы, хрусталика, переднего отрезка глаза. Процедура осуществляется в полной темноте, направляется световой луч на хрусталик глаза и через микроскоп определяется прозрачность хрусталика, сила преломления и т.д.
Терапия
Чем раньше получится обнаружить катаракту, тем выше шансы на успешное избавление от нее. Когда катаракта удаляется у ребенка в возрасте до полугода, вероятность правильного развития глаз максимальна. При этом двухсторонняя форма лучше и быстрее излечивается, чем односторонняя.
Благодаря развитию современной медицины прогноз у заболевания благоприятный, но зависит от следующих факторов: степени тяжести болезни, площади поражения, а также сопутствующих заболеваний.
Народные способы
Имеется множество народных способов лечения катаракты. Наиболее популярные из них следующие:
- Капли с медом и яблоком. Берется небольшое яблоко, с него срезается верхняя часть. После этого удаляют всю сердцевину. В получившуюся выемку кладут 2 чайные ложки меда. Затем яблоко закрывается сверху срезанной верхушкой. В таком виде фрукт оставляют на 2 дня. По истечении данного времени сок из яблока переливают в емкость. Затем жидкость закапывают в глаза по одной или две капли три раза в день. Средство хранится в холодильнике.
- Мед. Для компресса из меда берут 1 ч.л. этого продукта на 1 стакан горячей воды и кипятят несколько минут. После охлаждения в смеси смачивают кусок марли и прикладывают на глаза в качестве компресса. Эту процедуру проводят ежевечерне, выдерживая марлю на глазах в течение 5 минут.
- Луковые капли. Луковицу очищают, натирают на терке и сцеживают из кашицы сок, который затем смешивают с водой 1 к 1. Воду лучше брать очищенную или дистиллированную. Полученный настой каждый день закапывают в глаза.
- Настой из ростков картофеля. Ростки картофеля собирают и высушивают. Сухие ростки (1 ст.л.) заливаются водкой (0,5 литра). Получившуюся смесь настаивают неделю в темном прохладном месте. Настой применяется по одной чайной ложке трижды в день.
Медикаментозное лечение
Медикаментозное лечение несет за собой следующую цель: усиление кровообращения; улучшение обменных процессов, которые оказывают влияние на прозрачность хрусталика; насыщение глаза витаминами и другими недостающими веществами.
Капли для лечения должны содержать следующие вещества: никотиновую кислоту, К, Mg, Са, C, B2, а также PP. Наиболее распространенными препаратми для лечения катарактыявляются Тауфон и Эмоксипин. Однако большим недостатком данных средств является то, что в открытом виде они могут храниться всего неделю, а потом теряют свои полезные свойства.
В этом плане преимущество за импортными препаратами, такими как:
- Квинакс (Бельгия.
- Каталин (Япония).
- Катахром (Финляндия).
- Сенкаталин (Индия).
- Вицеин и Витайодурол (Франция).
Для излечения катаракты без операционного вмешательства могут назначаться таблетки с витаминными комплексами. Данные препараты усиливают воздействие капель.
Данный метод лечения имеет определенные недостатки: длительное использование капель и таблеток может отрицательно сказаться на общем здоровье глаз. Поэтому офтальмологи советуют применять препараты курсами с перерывом между ними. Еще одним минусом является достаточно высокая стоимость капель.
Полезное видео
Причины, виды и стадии (степени) катаракты:
Операция
В том случае, если размер помутнения в толще хрусталика велик и отрицательно влияет на остроту зрения, то офтальмолог может посоветовать удаление катаракты хирургическим путем.
Когда назначается?
Лечение при помощи операции назначается в том случае, если катаракта ухудшает зрение настолько, что это сказывается на дальнейшем развитии ребенка. В случае же врожденной катаракты операцию советуют проводить в максимально короткие сроки.
Подготовка
В клинике пациенту могут дать легкий седативный препарат, после чего его готовят к операции. Кожу вокруг глаза протирают бактерицидным средством во избежание попадания бактерий. После этого ребенку делают анестезию и накрывают его лицо стерильными салфетками, оставляя открытой только область оперируемого глаза.
Как проводится?
У детей катаракту удаляют под общим наркозом, в отличие от взрослых. Хирурги используют для удаления катаракты микрохирургический инструмент, что позволяет ликвидировать ее полностью.
После операции дети моложе трехмесячного возраста остаются в больнице на ночь и наблюдаются специалистами. Более старших в день операции отпускают домой.
При болезни обеих глаз сначала проводят операцию на одном из них, а по истечении трех месяцев – на другом.
Рекомендации родителям после операции
После операции детям назначаются специальные капли для глаз. Также врач рассказывает родителям ребенка, что необходимо делать и что противопоказано. В течение 1 месяца нельзя растирать глаза, купаться.

Специалистами рекомендуется также ношение очков или линз, корректирующих визуальное восприятие объектов. В течение периода восстановления требуется регулярно посещать врача. Он сможет оценить результат операции и коррекции отклонений.
После операционного вмешательства иногда происходит незначительное покраснение слизистой оболочки и возникает легкое косоглазие. В данном случае необходимо обратиться к врачу, чтобы не произошло инфицирование и ослабление мышц глаза.
Профилактика
Уже во время беременности для исключения возникновения катаракты будущая мать должна применять профилактические меры:
- Необходимо полностью исключить контакт с инфицированными людьми.
- Курение и алкоголь под полным запретом.
- Исключаются лучевые диагностические и терапевтические методы.
- При наличии диабета в течение всего срока беременности необходимо наблюдаться у эндокринолога.
Заключение
Катаракта у детей – очень опасное заболевание. Необходимо сразу же начинать лечить болезнь на ранних стадиях ее развития. В случае прогрессирования заболевания операционное вмешательство поможет избавиться от катаракты и исключить возможные дальнейшие сопутствующие расстройства зрения.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Над статьей доктора
Елмановой Ирины Витальевны
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 6 июля 2018Обновлено 19 июля 2019
Определение болезни. Причины заболевания
Катаракта — помутнение хрусталика, приводящее к развитию зрительной депривации, то есть лишению нормальной стимуляции сенсорной системы.
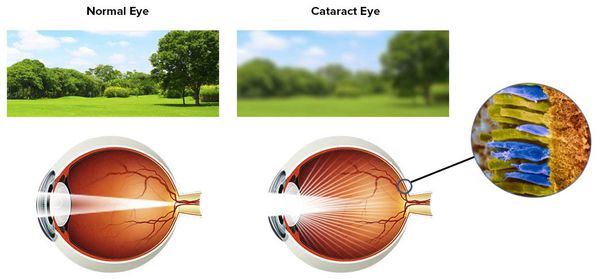
Рецепторный аппарат сетчатки перестаёт работать, так как в связи с мутным хрусталиком свет не достигает колбочек, преобразующих световые раздражения в нервные импульсы.

Частота встречаемости заолевания — 1:10000 новорождённых. Двусторонние катаракты у детей встречаются чаще односторонних.
Все детские катаракты можно условно разделить на связанные с наследственными аномалиями и ненаследственные.
Наследственные катаракты:
- хромосомные аномалии: трисомия 21 хромосомы, синдром Турнера, трисомия 13 хромосомы, трисомия 18 пары, синдром кошачьего крика;
- краниофациальные синдромы: церебро‑окулофациальный скелетный синдром, нефропатия, синдром Лоу, синдром Олпорта, синдром Халлерманна‑Штрайффа‑Франсуа;
- скелетопатии: синдром Смит‑Лемли‑Опиц, синдром Конради, синдром Вейлля‑Маркезани, синдром Стиклера, синдром Барде‑Бидля, синдром Рубинштейна‑Тейби, синдактилия и полидактилия;
- нейрометаболические заболевания: синдром Цельвегера, синдром Меккеля‑Грубера, синдром Маринеску‑Шегрена, инфантильный нейрональный липофусциноз;
- миопатии: миотоническая дистрофия;
- дерматологические: кристаллическая катаракта и нерасчёсывающиеся волосы, синдром Коккейна, синдром Ротмунда‑Томсона, атопический дерматит, синдром недержания пигмента, прогерия, врождённый ихтиоз, эктодермальная дисплазия, синдром Вернера.
Ненаследственные катаракты (приобретённые внутриутробно или в раннем детском возрасте):
- внутриутробная инфекция (краснуха, ветряная оспа, токсоплазмоз);
- приобретённая в раннем возрасте инфекция, например Herpes Simlex (катаракта как следствие перенесённого увеита или парспланита);
- лекарственные (кортикостероиды, хлорпромазин);
- метаболические расстройства (галактоземия, недостаточность галактокиназы, гипокальциемия, гипогликемия, сахарный диабет, маннозидоз, гиперферритинемия);
- травма (несчастный случай или преднамеренно нанесённые повреждения, лазеркоагуляция, лучевые травмы);
- вследствие других заболеваний: эндофтальмит, ретинопатия недоношенных, персистирующее первичное стекловидное тело, пигментный ретинит, аниридия, микрофтальмия).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы катаракты у детей
Один из ранних симптомов врождённой катаракты — отсутствие красного рефлекса при проведении прямой офтальмоскопии.
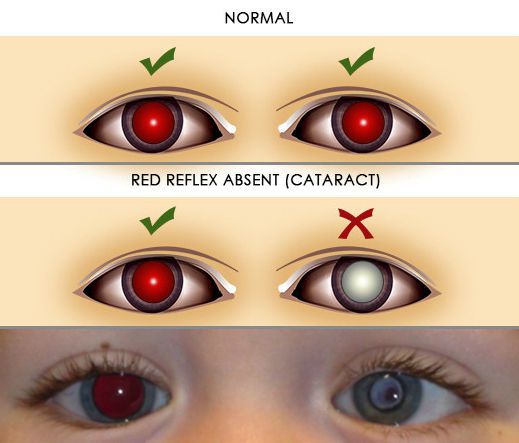
Врождённая катаракта в редких случаях является изолированным поражением хрусталика. Чаще она сочетается с иными патологиями глаз: косоглазием, амблиопией, нистагмом, микрофтальмом, микрокорнеа и другими аномалиями роговицы, а также стекловидного тела, сосудистой оболочки, сетчатки и зрительного нерва.[1]
Изменения сетчатки и зрительного нерва различного характера и степени выраженности являются основными причинами низкой остроты зрения после экстракции врождённой катаракты (удаления мутного хрусталика). Чаще всего встречается сочетанное поражение сетчатки и зрительного нерва. Нарушения со стороны зрительного нерва предполагают его частичную атрофию и аномалии развития (уменьшение размеров, изменение формы диска и другое). Со стороны сетчатки выявляется гипоплазия макулы, миелиновые волокна, центральная и периферическая дистрофия, «старые» хориоретинальные очаги.
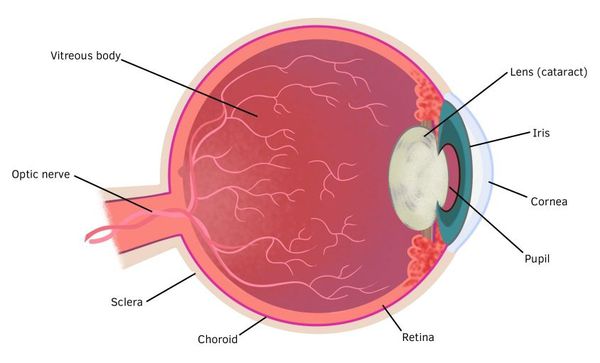
Патогенез катаракты у детей
Для того, чтобы разобраться в морфологии детской катаракты, необходимо понимать, как проходит развитие хрусталика в ходе эмбриогенеза (развития зародыша).
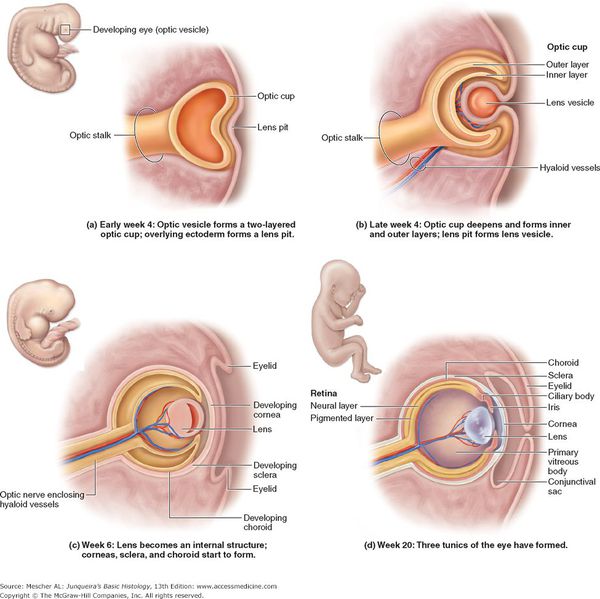
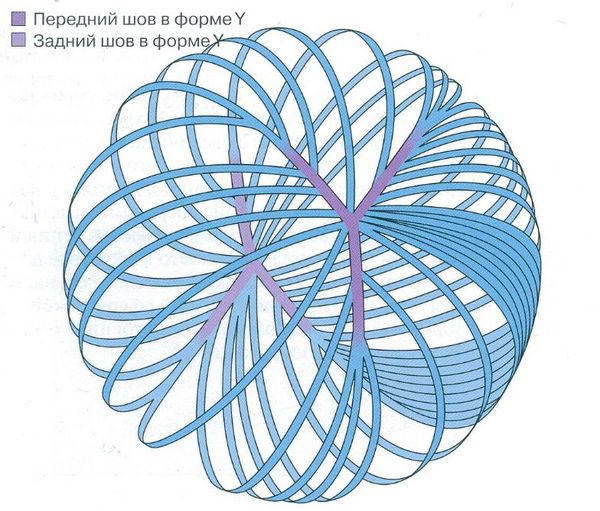
Зачатки глаза появляются у эмбриона на 22 день внутриутробного развития. В процессе органогенеза (4‑8 неделя развития) появляется глазной пузырь, который инвагинирует, превращаясь в глазной бокал. Взаимодействие глазного бокала и эктодермы стимулирует развитие плакоды хрусталика. К пятой неделе внутриутробного развития, отделяясь от поверхности эктодермы, формируется хрусталиковый пузырёк. На восьмой неделе развития в первичных хрусталиковых волокнах исчезают органеллы. Экваториальные эпителиальные клетки начинают делиться, и новые клетки, оттесняясь назад, удлиняются и становятся вторичными хрусталиковыми волокнами. В местах соприкосновения концов вторичных хрусталиковых волокон в переднем и заднем полюсе хрусталика образуются линейные «швы». Передние швы имеют форму буквы У, а задние форму ʎ.[6]
Окончательная дифференцировка фибриллярных клеток сопровождается синтезом и плотной упаковкой кристаллиновых протеинов, которые создают прозрачную светопреломляющую среду. Прозрачность хрусталика также обеспечивается запрограммированным исчезновением органелл. При рождении хрусталик имеет сферическую форму. Диаметр его составляет 6 мм и в процессе роста ребёнка увеличивается до 9‑10 мм.
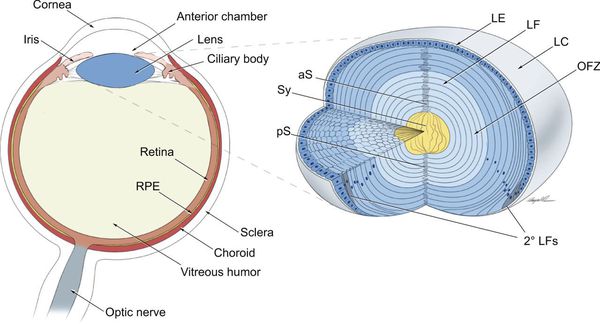
Важным структурным образованием, связанным с развитием врождённой катаракты, является зрачковая мембрана. Она формируется как временная капиллярная сеть. Наиболее выраженной эта структура становится на 12‑13 неделе гестации. Она питает переднюю поверхность хрусталика, а затем должна регрессировать.
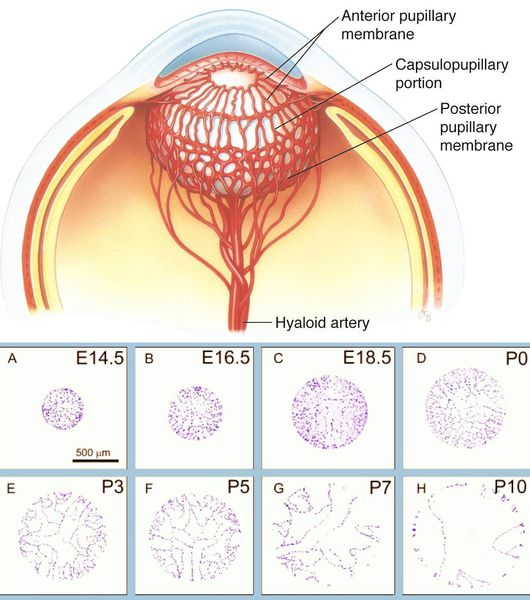
Стадия регресса зрачковой мембраны — информативный маркер гестационного возраста недоношенных младенцев. На 27‑28 неделе мембрана всё ещё полностью закрывает зрачок. На 35‑36 неделе гестации зрачковая мембрана должна исчезнуть полностью.
Причиной заднекапсулярной катаракты (ретролентальная бляшка) также может быть персистирующая фетальная сосудистая сеть стекловидного тела. Гиалоидная артерия (см. рисунок выше) должна полностью резорбироваться (рассосаться) к моменту рождения ребёнка.[5]
Морфология (строение) катаракты отражает возраст её возникновения и определяет прогноз для зрения. Также по ней иногда можно судить об этиологии катаракты. Морфология детской катаракты всегда определяется анатомией хрусталика, его эмбриологией, сроком и природой патологического воздействия, вызвавшего её. Приобретённые катаракты характеризуются лучшим прогнозом для зрения, чем врождённые.
Некоторые типы врождённых катаракт сочетаются с другими аномалиями глаза. Например микрофтальму часто сопутствует ядерная катаракта. Аутосомно‑доминантные передние полярные катаракты часто сочетаются с cornea guttata (капельной роговицей). Клиновидные катаракты характерны для синдрома Стиклера.
Классификация и стадии развития катаракты у детей
Катаракты у детей можно классифицировать на:
- проявляющиеся сразу после рождения (врождённые) или приобретённые с течением жизни;
- наследственные и ненаследственные.
По морфологии:
- фетальная ядерная — помутнение вещества хрусталика между передним и задним Y-образным швами, которое часто сопровождается помутнением задней капсулы;
- кортикальная — помутнение передних или задних кортикальных слоёв, не распространяющееся на фетальное ядро и часто сопровождающееся помутнением задней капсулы;
- персистирующая фетальная сосудистая сеть — наличие одного или более из перечисленных признаков (ретролентальная мембрана с видимыми сосудами или без них, проходимый или непроходимый гиалоидный сосуд, растянутые цилиарные отростки);
- изолированное помутнение задней капсулы (задняя полярная катаракта) — помутнение задней капсулы без помутнения слоёв коры, лежащих ближе к центру, и ядра;
- задний лентиглобус — выпячивание задней капсулы кзади на фоне дефекта задней капсулы или без него.
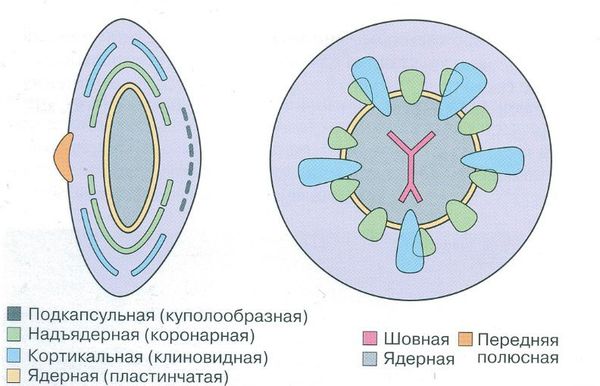
По степени помутнения:
- частичные;
- полные (тотальные — весь хрусталик диффузно мутный).
По симметричности процесса:
- Односторонние — редко сопутствуют системным заболеванием. Частой причиной односторонней катаракты является персистирующая фетальная сосудистая сеть. Ещё одной частой причиной этого вида катаракты у детей является травма. Может развиваться после лазеркоагуляции по поводу ретинопатии недоношенных детей или после интраокулярного хирургического вмешательства.
- Двусторонние — этиология устанавливается примерно у 50% детей. Самая частая причина этой формы в Европе и США — аутосомно‑доминантная наследственная катаракта.
Осложнения катаракты у детей
Если при удалении катаракты зрение у взрослых может восстановиться полностью, то ребёнок изначально рождается с незрелой зрительной системой, которая формируется до 8‑10 лет.
Катаракта является серьёзным препятствием на пути к нормальному развитию глаза, так как вызывает сенсорную депривацию и может привести к развитию стойкой обскурационной амблиопии, косоглазию, нистагму, формированию неправильной фиксации.
Диагностика катаракты у детей
Анамнез
Включает в себя семейный анамнез касательно катаракт у других детей (осмотр обоих родителей и сиблингов), сведения о применении кортикостероидов, лучевой терапии и травме глаз. Обязательно обследование у смежных специалистов с уточнением сопутствующей патологии. Важно уточнить у родителей возраст, когда у ребёнка было впервые выявлено косоглазие, лейкокория, нистагм, аномальное зрительное поведение. Информативным может быть анализ фотографий, сделанных со вспышкой, когда взгляд ребенка направлен немного эксцентрично.
Глазной статус
Визометрия (оценка остроты зрения) может быть затруднена в силу возраста, хотя её определение возможно методом оптокинетического нистагма или с помощью специальных оптотипов (например, оптотипов Леа). Косвенно об остроте зрения можно судить по наличию или отсутствию фиксации и слежению за предметами.

Авторефрактокератометрия позволяет определить рефракцию (преломляющую силу) глаза и преломляющие свойства роговицы.
Непрямая офтальмоскопия позволяет установить локализацию помутнений хрусталика и осмотреть глазное дно.
УЗИ-биометрия необходима при диффузном помутнении хрусталика, когда глубоко лежащие среды глаза недоступны осмотру с помощью предыдущего метода.
Биомикроскопия позволяет точно оценить морфологию катаракты, но малоосуществима у маленьких детей. Чаще всего она выполняется уже интраоперационно. Ребёнка трудно усадить за щелевую лампу, однако обязательно нужно осмотреть его родителей. При этом могут выявляться бессимптомные катаракты. Также исследование помогает установить наследственную природу заболевания.
Тонометрия для исключения сопутствующей патологии — врождённой глаукомы.
Оценка функционального состояния зрительного анализатора (ЭРГ — электроретинография, ЗВП — зрительно вызванные потенциалы коры головного мозга) позволяет определить прогноз по зрению после экстракции катаракты.
Лабораторное исследование
Лабораторные исследования в меньшей степени показаны в случае односторонней катаракты. Такое исследование более информативно при наличии двусторонней катаракты, так как говорит о системном характере заболевания.
В настоящие дни многие родители сознательно отказываются от вакцинации. Поэтому, нужно тщательно собирать анамнез, и в случае, если у ребёнка выявлена врождённая двусторонняя катаракта, необходимо определение титра антител к вирусу краснухи IgM.
У младенцев мужского пола с катарактами, гипотонией, медленной прибавкой веса, замедлением общего развития необходимо проходить скрининг на синдром Лоу. Для верификации диагноза необходим ферментный анализ (инозитолполифосфат 5‑фосфатаза OCRL‑1 в культуре кожных фибробластов) и тест на OCRL‑1.
При подозрении на галактоземию должен быть осуществлён скрининг на это заболевание. Обычно он проходит ещё в роддоме, но иногда бывает ложноотрицательным. Известно более 20 видов мутаций, вызывающих аутосомно‑доминантные катаракты. Большинство мутаций возникают в генах кристаллинов и коннексинов.
В целом можно сказать, что специфические анализы при подозрении на тот или иной врождённый синдром или при подозрении на метаболические нарушения назначаются педиатром или врачом генетиком.
Лечение катаракты у детей
Решение о хирургическом лечении частично мутного хрусталика принимается только после оценки морфологии катаракты и зрительного поведения ребёнка. Прогноз для зрения коррелирует в большей степени с плотностью, чем с размером помутнения. Ядерные катаракты характеризуются худшим прогнозом для зрения. Если через центральную зону хрусталика невозможно различить крупные кровеносные сосуды глазного дна, следует ожидать тяжёлой зрительной депривации.
Хирургическое лечение
Хирургическое лечение катаракт, угрожающих развитием зрительной депривации, должно проводиться в младенческом возрасте. Но большинство хирургов предпочитают ждать до достижения ребёнком возраста 4 недель, так как есть данные, что хирургическое лечение катаракты до достижения возраста 1 месяц сопряжено с высоким риском развития глаукомы. У младенцев операции выполняются одновременно на обоих глазах, особенно у детей с сопутствующими заболеваниями, увеличивающими риск общей анестезии. Но если хирургическое лечение проводится отсрочено, интервал между операциями должен быть коротким, чтобы избежать риска развития односторонней амблиопии. Оптимальный возраст для хирургического лечения врождённой катаракты — 3‑6 месяцев.[4]
Ленсектомию и переднюю витректомию у младенцев выполняют на закрытом глазном яблоке. Проведение передней витректомии и заднего капсулорексиса позволяет значительно снизить риск повторных вмешательств.[2] В факоэмульсификации катаракты у детей необходимости нет, выполняется факоаспирация.
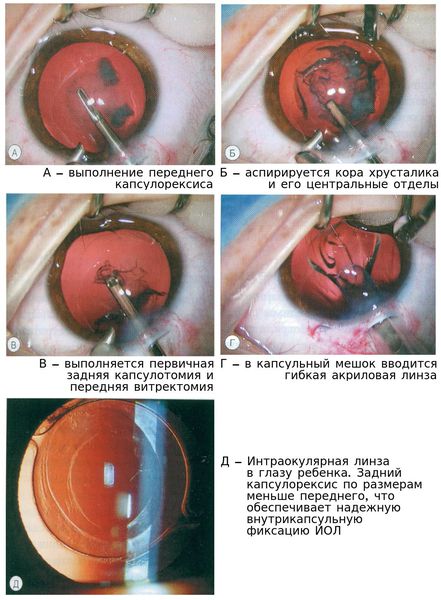
Оптимальным методом коррекции афакии является первичная имплантация интраокулярной линзы (ИОЛ). Но бывают случаи, когда имплантация выполняется отсрочено.[3]
Послеоперационное ведение пациентов
Основная проблема послеоперационного ведения таких детей — оптическая коррекция послеоперационной афакии (отсутствия хрусталика) и лечение сопутствующей амблиопии («ленивого глаза»).
Оптический этап лечения
Коррекция очками или контактными линзами. Очки являются наиболее простым и доступным средством коррекции. При назначении очков нужно следовать определенным правилам:
- При миопической рефракции и астигматизме назначается максимально полная коррекция.
- При гиперметропии назначаемая коррекция зависит от возраста ребёнка. До года очками формируется слабомиопическая рефракция.
- С двух лет и старше назначаются две пары очков для дали и для близи, или одни бифокальные очки, или сложные прогрессивные очки.

Афакические очки назначаются, если было принято решение об отсроченной имплантации. Имеют оптические и косметические недостатки. При отсроченной имплантации ИОЛ контактные линзы являются оптимальным методом коррекции.
Плеоптический этап лечения
Комплекс лечебно‑тренировочных мероприятий, направленных на повышение остроты зрения. Целью плеоптики является создание функционального равенства глаз, устранение амблиопии, исправление неправильной зрительной фиксации.
Основной компонент плеоптического лечения — окклюзия. Окклюзия может быть:
- прямой — закрывается лучше видящий глаз (назначается на срок от нескольких часов в день до месяца в зависимости от степени тяжести амблиопии);
- попеременно‑прямой — ведущий глаз закрывается чаще (соотношение закрытия по времени — 1:2, 1:3, 1:6 и так далее).
Вспомогательные методы плеоптического лечения:
- засветы (общий засвет по Bangerter) — засвечивается большая площадь сетчатки, развивается её торможение, и первыми из торможения выходит область жёлтого пятна, так как для колбочек яркий свет является адекватным раздражителем. После проведения засвета ребёнку предлагается выполнить зрительную нагрузку вблизи в течение 5‑10 минут;
- макулотестер прибор для формирования правильной фиксации;
- сенсорные тренировки (компьютерная плеоптика);
- физиотерапия (лазерстимуляция, магнитостимуляция).
Ортоптическое лечение
Направлено на восстановление нормальной ретинокортикаль
