Дмжп ребенку 2 года


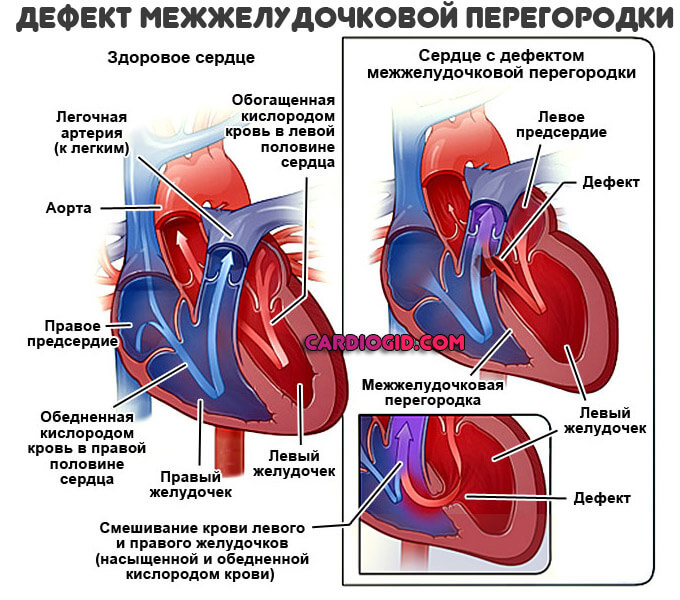
Человеческое сердце имеет сложное четырехкамерное строение, которое начинает формироваться с первых дней после зачатия.
Но бывают случаи, когда этот процесс нарушается, из-за чего в строении органа возникают крупные и мелкие дефекты, которые влияют на работу всего организма. Один из них носит название дефект межжелудочковой перегородки, или сокращенно ДМЖП.
Описание
Дефект межжелудочковой перегородки – это врожденный (иногда приобретенный) порок сердца (ВПС), который характеризуется наличием патогенного отверстия между полостями левого и правого желудочка. По этой причине кровь из одного желудочка (обычно из левого) поступает в другой, нарушая тем самым функцию сердца и всей системы кровообращения.
Распространенность его составляет примерно 3-6 случаев на 1000 доношенных новорожденных, не считая детей, которые появляются на свет с мелкими дефектами перегородки, которые самостоятельно купируются в течение первых лет жизни.
Среди врожденных пороков ДМЖП занимает второе место по распространенности среди детей старше 3-х лет.
Причины и факторы риска
Обычно дефект межжелудочковой перегородки у плода развивается на ранних этапах беременности, примерно с 3-й по 10-ю неделю. Основной причиной этого считается совокупность внешних и внутренних негативных факторов, включая:
- генетическую предрасположенность;
- вирусные инфекции, перенесенные в период вынашивания ребенка (краснуха, корь, грипп);
- злоупотребление алкоголем и курение;
- прием антибиотиков, оказывающих тератогенное действие (психотропные препараты, антибиотики и т.д.);
- воздействие токсинов, тяжелых металлов и радиации;
- сильные стрессы.
Классификация
Дефект межжелудочковой перегородки у новорожденных и детей постарше может диагностироваться как самостоятельная проблема (изолированный порок), так и как составная часть других сердечно-сосудистых заболеваний, например, пентады Кантрелла (кликните сюда, чтобы почитать о ней).
Размер дефекта оценивается исходя из его величины по отношению к диаметру аортального отверстия:
- дефект размером до 1 см классифицируется как малый (болезнь Толочинова-Роже);
- крупными считаются дефекты от 1 см или те, которые по своим размерам превышают половину устья аорты.

Наконец, по локализации отверстия в перегородке ДМЖП делится на три типа:
- Мышечный дефект межжелудочковой перегородки у новорожденного. Отверстие располагается в мышечной части, в отдалении от проводящей системы сердца и клапанов, и при небольших размерах может закрываться самостоятельно.
- Мембранозный. Дефект локализируется в верхнем сегменте перегородки ниже аортального клапана. Обычно он имеет небольшой диаметр и купируется самостоятельно по мере роста ребенка.
- Надгребневый. Считается самым сложным видом порока, так как отверстие в этом случае находится на границе выводящих сосудов левого и правого желудочка, и самопроизвольно закрывается очень редко.
Опасность и осложнения
При небольшом размере отверстия и нормальном состоянии ребенка ДМЖП не представляет особой опасности для здоровья ребенка, и требует только регулярного наблюдения у специалиста.
Большие дефекты – совсем другое дело. Они являются причиной сердечной недостаточности, которая может развиться сразу же после появления младенца на свет.
Такие дети подвержены простудным заболеваниям со склонностью к пневмонии, могут отставать в развитии, испытывать трудности с сосательным рефлексом, страдать от одышки даже после небольшой физической нагрузки. Со временем трудности с дыханием возникают и в состоянии покоя, из-за чего нарушается работа легких, печени и других органов.
Кроме того, ДМЖП может стать причиной следующих серьезных осложнений:
- синдром Эйзенменгера как последствие легочной гипертензии;
- формирование острой сердечной недостаточности;
- эндокардит, или инфекционное воспаление внутрисердечной оболочки;
- инсульты и образование тромбов;
- нарушение работы клапанного аппарата, которое ведет к формированию клапанных пороков сердца.
Симптомы
Большие дефекты межжелудочковой перегородки проявляются уже в первые дни жизни, и характеризуются следующими симптомами:
- посинение кожных покровов (преимущественно конечностей и лица), усиливающееся во время плача;
- нарушения аппетита и проблемы при кормлении;
- замедленный темп развития, нарушение прибавок веса и роста;
- постоянная сонливость и быстрая утомляемость;
- отеки, локализующиеся в области конечностей и живота;
- нарушения сердечного ритма и одышка.
Малые дефекты часто не имеют ярко выраженных проявлений и определяются при прослушивании (в груди пациента слышен грубый систолический шум) или других исследованиях. В некоторых случаях у детей наблюдается так называемый сердечный горб, то есть выпячивание груди в области сердца.
Если заболевание не было диагностировано в младенческом возрасте, то с развитием сердечной недостаточности у ребенка в 3-4 года появляются жалобы на сильное сердцебиение и боли в груди, развивается склонность к носовым кровотечениям и потерям сознания.
Пациенты часто страдают от застойных явлений в легких, одышки и кашля, сильно устают даже после небольших физических нагрузок.
Когда обращаться к врачу
ДМЖП, как и любой другой порок сердца (даже если он компенсирован и не причиняет неудобств пациенту) обязательно требует постоянного наблюдения кардиолога, так как ситуация в любой момент может ухудшиться.
Чтобы не пропустить тревожные симптомы и время, когда ситуацию можно исправить с наименьшими потерями, родителям очень важно наблюдать за поведением ребенка с первых же дней. Если он слишком много и долго спит, часто капризничает без причины и плохо набирает вес, это является серьезным поводом для консультации с педиатром и детским кардиологом.
У разных ВПС симптомы схожи. Узнайте больше о симптомах врожденных пороков сердца, чтобы не пропустить ни одну жалобу.
Диагностика
К основным методам диагностики ДМЖП относятся:

- Электрокардиограмма. В ходе исследования определяется степень перегрузки желудочков, а также наличие и выраженность легочной гипертензии. Кроме того, у больных старшего возраста могут определяться признаки аритмии и нарушения проводимости сердца.
- Фонокардиография. С помощью ФКГ можно зафиксировать высокочастотный систолический шум в 3-4-м межреберье слева от грудины.
- Эхокардиография. ЭхоКГ позволяет выявить отверстие в межжелудочковой перегородке или заподозрить его наличие, исходя из нарушений кровообращения в сосудах.
- Ультразвуковое исследование. УЗИ оценивает работу миокарда, его структуру, состояние и проходимость, а также два очень важных показателя – давление в легочное артерии и величину сброса крови.
- Рентгенография. На рентгене органов грудной клетки можно увидеть усиление легочного рисунка и пульсации корней легких, значительное увеличение сердца в размерах.
- Зондирование правых полостей сердца. Исследование дает возможность выявить повышенное давление в легочной артерии и желудочке, а также повышенную оксигенацию венозной крови.
- Пульсоксиметрия. Метод определяет степень насыщенности крови кислородом – низкие показатели являются признаком серьезных проблем с сердечно-сосудистой системой.
- Катетеризация сердечной мышцы. С ее помощью врач оценивает состояние структур сердца и определяет давление в его камерах.
Дифференциальная диагностика проводится с дефектом аортолегочной перегородки, стенозом легочной артерии и аорты, недостаточностью митрального клапана, тромбоэмболией и другими пороками и заболеваниями сердечно-сосудистой системы.
Лечение
Маленькие дефекты перегородки, которые не дают ярко выраженных симптомов, обычно не требуют какого-либо специального лечения, так как самостоятельно затягиваются к 1-4 годам жизни или позже.
 В сложных случаях, когда отверстие не зарастает в течение долгого времени, наличие дефекта сказывается на самочувствии ребенка или он слишком велик, ставится вопрос о хирургическом вмешательстве.
В сложных случаях, когда отверстие не зарастает в течение долгого времени, наличие дефекта сказывается на самочувствии ребенка или он слишком велик, ставится вопрос о хирургическом вмешательстве.
При подготовке к операции применяется консервативное лечение, помогающее регулировать сердечный ритм, нормализовать давление и поддержать работу миокарда.
Хирургическая коррекция ДМЖП может быть паллиативной или радикальной: паллиативные операции проводят грудным детям с выраженной гипотрофией и множественными осложнениями в целях подготовки к радикальному вмешательству. В этом случае врач создает искусственный стеноз легочной артерии, который значительно облегчает состояние пациента.
К радикальным операциям, которые применяются для лечения ДМЖП, относятся:
- ушивание патогенных отверстий П-образными швами;
- пластика дефектов с помощью заплат из синтетической или биологической ткани, выполняющаяся под контролем УЗИ;
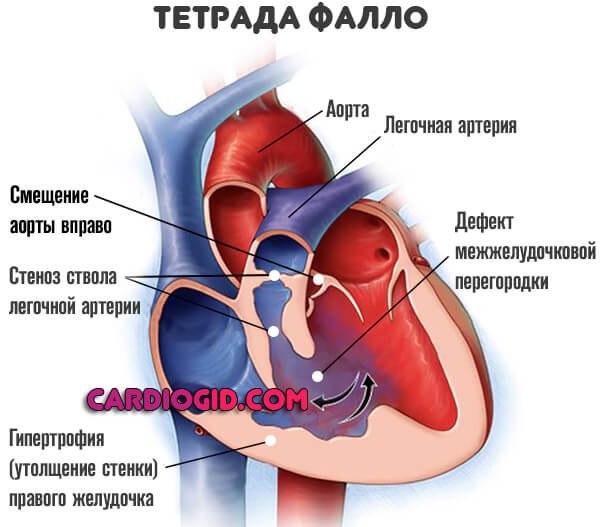
- операции на открытом сердце эффективны при комбинированных пороках (например, тетраде Фалло) или крупных отверстиях, которые невозможно закрыть с помощью одной заплаты.
Самые лучшие результаты дают хирургические вмешательства, проведенные в возрасте 2-2,5 лет, когда у пациентов обычно появляются первые признаки сердечной недостаточности.
В этом видео рассказано об одном из наиболее эффективных операций против ДМЖП:
Прогнозы и профилактика
Небольшие дефекты межжелудочковой перегородки (1-2 мм) обычно имеют благоприятный прогноз – дети с таким заболеванием не страдают от неприятных симптомов и не отстают в развитии от своих сверстников. При более значительных дефектах, сопровождающихся сердечной недостаточностью, прогноз значительно ухудшается, так как без соответствующего лечения они могут привести к серьезным осложнениям и даже летальному исходу.
 Профилактических мер для предупреждения ДМЖП следует придерживаться еще на этапе планирования беременности и вынашивания ребенка: они заключаются в ведении здорового образа жизни, своевременном посещении женской консультации, отказе от вредных привычек и самолечения.
Профилактических мер для предупреждения ДМЖП следует придерживаться еще на этапе планирования беременности и вынашивания ребенка: они заключаются в ведении здорового образа жизни, своевременном посещении женской консультации, отказе от вредных привычек и самолечения.
Несмотря на серьезные осложнения и не всегда благоприятные прогнозы, диагноз «дефект межжелудочковой перегородки» нельзя считать приговором маленькому пациенту. Современные методики лечения и достижения кардиохирургии позволяют значительно улучшить качество жизни ребенка и продлить ее настолько, насколько это возможно.
Источник
Пороки развития сердца могут быть врожденными или приобретенными.
И те, и другие опасны, некоторые не дают знать о себе на протяжении долгих лет, потому как организм самостоятельно компенсирует возникающие недостатки в работе и гемодинамике (кровотоке).
В некоторых случаях диагностика подобных состояний проводится после смерти, в ходе аутопсии (вскрытия), настолько «немыми» бывают заболевания.
Дефект межжелудочковой перегородки или ДМЖП — это порок сердца, суть которого заключается в нарушении целостности особой плотной мембраны между нижними камерами (желудочками) мышечного органа. Этот анатомический дефект не бывает приобретенным, он всегда врожденный.
В течение жизни возможно усугубление, декомпенсация состояния. Тогда возникнут симптомы, но сути это не меняет. Нарушение закладывается еще в период внутриутробного развития.
Лечение нужно не всегда. При незначительных размерах окна возможно динамическое наблюдение.
Терапия требуется в крайних ситуациях. В основном же назначают оперативную коррекцию. Успех достигается в подавляющем большинстве случаев, что делает прогноз благоприятным.
Суть и механизм
ДМЖП у плода формируется на первых же неделях внутриутробного развития. Порок не бывает приобретенным. Он всегда врожденный.
Почему так происходит точно не известно. Предполагается, что виной всему негативные влияния на мать в период беременности. Факторов масса: от повышенного фона радиации и неправильного питания до стрессов, потребления спиртного, курения.
В некоторых случаях основу дефекта составляют генетические моменты.
Известно, что дети с синдромом Дауна и прочими хромосомными нарушениями практически все без исключения появляются на свет с пороком межжелудочковой перегородки.
Однако если верить статистике, 96-98% пациентов с диагностированными нарушениями анатомического плана не имеют проблем с генетикой.
Поскольку точный механизм не установлен, невозможно разработать четких превентивных мер, предотвратить развитие патологии. Но она хорошо лечится.
Причины возникновения
Как уже было сказано, в основе порока лежит нарушение внутриутробного периода формирования органов и систем. На первых неделях развития.
И причина не в толщине межжелудочковой перегородки, а в исходно неправильном генезе кардиальных тканей. Часто ДМЖП встречается в качестве изолированного порока, что говорит о его спонтанном характере.
В некоторых случаях сопровождается прочими отклонениями, вроде тетрады Фалло, но это скорее результат генетического дефекта. Нужно смотреть подробнее.
Как предполагают исследователи, большую роль играет воздействие негативных факторов на организм матери во время беременности:
- Никотин, смолы. В процессе курения.
- Спиртное, этанол.
- Некачественная, жесткая вода с большим содержанием солей.
- Высокий уровень радиации в месте проживания.
- Рацион, несбалансированный.
- Стрессовые ситуации.
- Заболевания гинекологического профиля, воспалительные и прочие.
- Также текущие состояния, сопряженные с нарушением гормонального фона.
- Физические нагрузки.
- Перенесенные травмы.
- Бесконтрольный прием препаратов. Не обязательно на основе прогестерона или эстрогена. Это могут быть противовоспалительные, антибиотики и другие.
Факторы причудливо сплетаются, создают различную вероятность.
Классификация дефектов
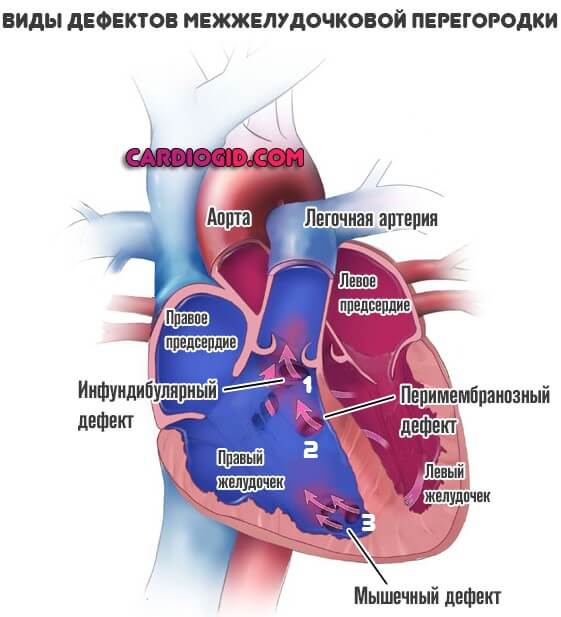
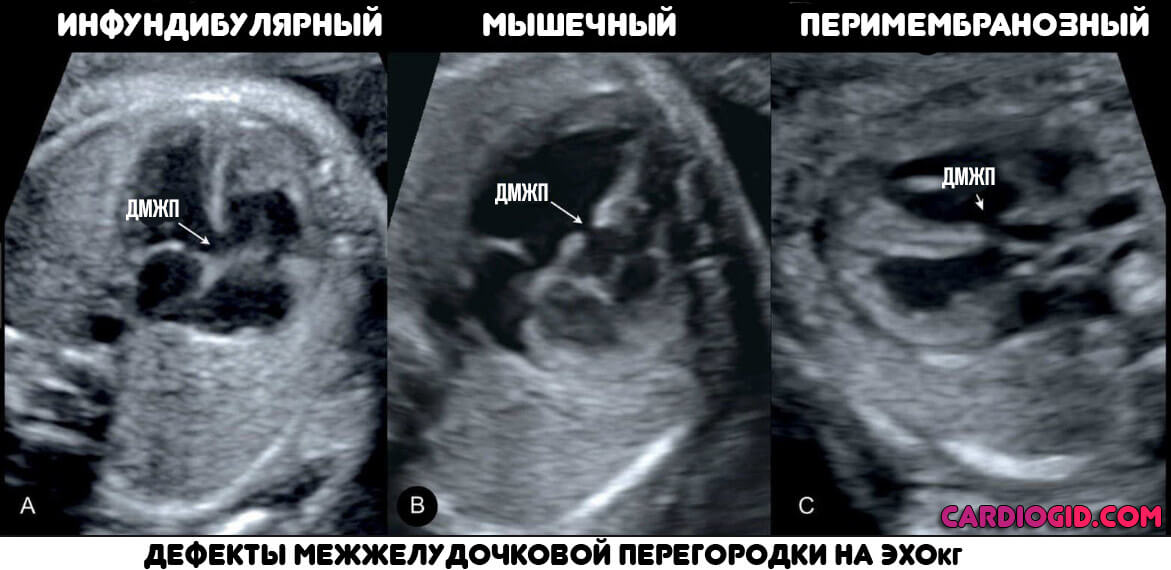
Типизация проводится в зависимости от локализации и тяжести патологического процесса. По первому критерию выделяют три разновидности нарушения:
- Перимембранозный ДМЖП. Встречается наиболее часто. В плане распространенности на него приходится до 85% всех ситуаций. Образуется в верхней части перегородки, под аортальным клапаном.
- Мышечный. Затрагивает мышечную часть межжелудочковой перегородки, удален от клапанов.
- Инфундибулярный. Образуется под клапаном легочной артерии или аорты.
Принципиальной разницы в тактике терапии нет. Единственное, нужно точно знать, где находится нарушение, чтобы проработать щадящий, экономичный доступ.
Размеры дефекта оценивают по отношению к диаметру аортального отверстия:
| Малый | Умеренный | Большой |
|---|---|---|
| Менее 1/3 диаметра (1-3 мм) | 1/2–1/3 диаметра | Равен диаметру или превышает его |
Способ типизации — эхокардиография (ЭХОкг). Степень отклонения выставляется не по размерам окна, а по силе признаков.
Классификации используются специалистами для раннего выявления нарушений, определения характера процесса и выработки эффективной тактики лечения.
Симптомы
Проявления зависят от обширности поражения, размеров окна в межпредсердной перегородке. Выделяют три формы патологического процесса. Малую, среднюю и тяжелую.
Незначительная
Малый дефект межжелудочковой перегородки у детей (болезнь Толочинова—Роже) не дает какой-либо симптоматики.
Ребенок внешне здоров, активен. Ведет себя адекватно, физическое и психическое развитие в пределах возрастной нормы, потому заподозрить неладное практически невозможно, разве что провести электрокардиографию. обнаружение порока в такой форме — случайная находка.
В более сложных случаях, которые также относятся по разумению кардиологов к незначительной степени нарушения, возможен недостаточный набор веса, снижение аппетита ребенка.
Не стоит рассматривать патологический процесс как нечто статичное, замершее в развитии. Вполне возможно усугубление с течением лет, по мере взросления.
Известно множество случаев, когда манифестация клинической картины порока происходила после пубертата, во взрослый период.
Единственная надежная методика исключить нарушение — пройти эхокардиографию.
Средняя степень
Дает более выраженные симптомы, диаметр отверстия, как правило более 10 мм.
- Малая прибавка веса при нормальном или даже усиленном питании ребенка. Настораживающий признак. Обуславливается нарушением пищеварительного процесса, депонирования жиров, слабым ростом мышечной массы из-за недостаточного обмена веществ.
- Бледность кожных покровов. При прогрессирующей декомпенсации порока усиливается, становится выраженной, постоянной.
- Рост числа дыхательных движений в минуту. ДМЖП у новорожденных дает тахипноэ более 40 вдохов, а у взрослых — свыше 20. По той же причине ребенок быстро устает при кормлении.
- Требуется делать перерывы в процессе приема пищи.
- Повышенная потливость или гипергидроз. Обуславливается расширением, а затем сужением периферических сосудов, капилляров.
- В дыхательной деятельности участвуют вспомогательные мышцы: спины, плечевого пояса, брюшного пресса.
Возможны нарушение сердечного ритма по типу брадикардии или тахикардии. Это не обязательный признак.
Выраженная или тяжелая степень нарушения
- Бледность кожных покровов, также слизистых оболочек, десен.
- Цианоз носогубного треугольника. Посинение области вокруг рта. Признак недостаточного кровообращения, снижения гемодинамики.
- Нарушенное физическое и ментальное развитие, отставание без проявлений прочих патологий.
- Слабость, вялость. Ребенок практически не плачет, не капризный, плохо реагирует на внешние раздражители, много спит даже по мере взросления и предполагаемого увеличение времени бодрствования.
Поскольку ребенок не предъявляет жалоб, выявить нарушение и тем более определить его причину — сложная задача, целое искусство.
Необходимо показать новорожденного или чуть подросшего пациента грамотному педиатру, а затем и кардиологу для решения вопроса о тактике терапии.
Симптомы у взрослых
ДМЖП у взрослого пациента всегда выраженный, что объясняется длительным течением нарушения.
Среди проявлений:
- Боли в грудной клетке. Средней или малой интенсивности, практически не дают о себе знать большую часть времени. По продолжительности — около нескольких секунд, максимум минут.
Внимание:
Стойкий болевой синдром говорит о развитии сторонних процессов или неотложных состояний (коронарная недостаточность в форме стенокардии или инфаркта).
- Слабость, сонливость, падение работоспособности. Невозможность выполнять бытовые обязанности.
- Апатичность, неделание что-либо делать.
- Одышка. На фоне покоя. Физическая нагрузка становится непосильной, даже незначительная. Вроде прогулки или подъема по лестнице на второй этаж.
- Нарушения сознания. Обмороки. Также головная боль, тошнота, обычно без рвоты, вертиго (невозможность ориентироваться в пространстве, земля уходит из-под ног, мир кружится).
- Аритмии по типу синусовой тахикардии. Прочие формы встречаются редко.
- Нарушение аппетита, по этой причине возможно снижение массы тела, довольно значительное за короткий промежуток времени.
- Рост артериального давления. Нарастание явлений дыхательной недостаточности, постоянная синюшность кожи. Это результат стабильной гипертензии в малом круге кровообращения. Без терапии приведет к осложнениям: легочному сердцу, смерти.
ДМЖП у новорожденного можно выявить по объективным признакам. У взрослого — в том числе по симптомам, ощущениям пациента.
Диагностика, способы отграничения состояний
Обнаружить проблему не трудно. Сложнее вовремя среагировать, поскольку проявлений нет, а если и присутствуют отклонения, они неспецифичны. Когда речь идет о ребенке вопрос дополняется невозможностью пациента рассказать о самочувствии.
Порядок обследования такой:
- Устный опрос родителей ребенка. Как питается, сколько раз в день, поведение, эмоциональные реакции на раздражители, присутствуют ли проблемы с перевариванием еды, характер стула и прочие. Сбор анамнеза. Были ли в роду заболевания сердца, воздействовали ли на плод негативные факторы в период вынашивания.
- Оценка частоты сердечных сокращений. В некоторых случаях показатель отклоняется в сторону увеличения.
- Измерение количества дыхательных движений в минуту. Тахипноэ (рост числа) в полном покое однозначно говорит в пользу текущего порока. Какого — предстоит выяснить докторам.
- Оценка внешних физических данных ребенка. Вес, рост, цвет кожи, наличие или отсутствие потливости. Сравнение с эталонными значениями, установленной нормой. Отклонения не обязательно результат сердечных патологий.
- Эхокардиография. Наиболее точный метод исследования. Заключается в визуализации тканей сердца. Показывает не только размеры дефекта межжелудочковой перегородки, но и степень обратного заброса крови, скорость гемодинамики, ее характер. Поскольку единственная известная причина порока — нарушение внутриутробного развития, вариантов не так много, можно сразу приступать к разработке тактики терапии.
Обследование взрослого пациента проводится по идентичной схеме. Но люди редко обращаются к врачам даже при выраженном дискомфорте, ищут неправдоподобные объяснения, чтобы отложить визит.
Когда медлить не стоит
- Нарушения ритма. На фоне указанного порока — стойкие, не проходят вообще.
- Нестабильность артериального давления. Преимущественно падение. Сопровождается головокружением, тошнотой, рвотой, слабостью, болью в затылке и грудной клетке.
- Невозможность выполнять повседневные и трудовые обязанности.
- Резкое необъяснимое снижение переносимости физической нагрузки.
- Потеря сознания, обморок. Особенно, если они повторяются.
Основу диагностики составляет все та же эхокардиография. Для уточнения локализации в сложных случаях может применяться МРТ.
Лечение
Включает в себя три задачи. Купирование симптомов, устранение самого дефекта, а также предотвращение осложнений, потенциально смертельных. Все решают в один и тот же момент.
При небольшом дефекте МЖП, независимо от возраста пациента, если отсутствуют выраженные нарушения, аритмии, прочие симптомы, к тому же состояние не прогрессирует, выбирают выжидательную тактику.
Каждые несколько месяцев оценивают объективные показатели, при наличии негативного течения показана операция.
Проводят ее планово. До хирургического вмешательства важно подготовить пациента, стабилизировать его состояние медикаментозными методами.
Конкретные наименования препаратов зависят от возраста больного и уровня функциональных нарушений.
Как правило, показаны такие средства:
- Противогипертензивные. Ограничиваются бета-блокаторами для купирования повышенного артериального давления и устранения тахикардии.
- Кардиопротекторы. Восстанавливают обмен веществ в сердце.
- Медикаменты на основе калия и магния. Питают миокард, нормализуют сократительную способность.
Продолжительность подготовительного периода — около 2-3 месяцев, больше крайне редко.
Само оперативное вмешательство заключается в ушивании дефекта (с рассечением грудной клетки), или восстановлении анатомической целостности тканей с помощью окклюдера (без рассечения грудины).
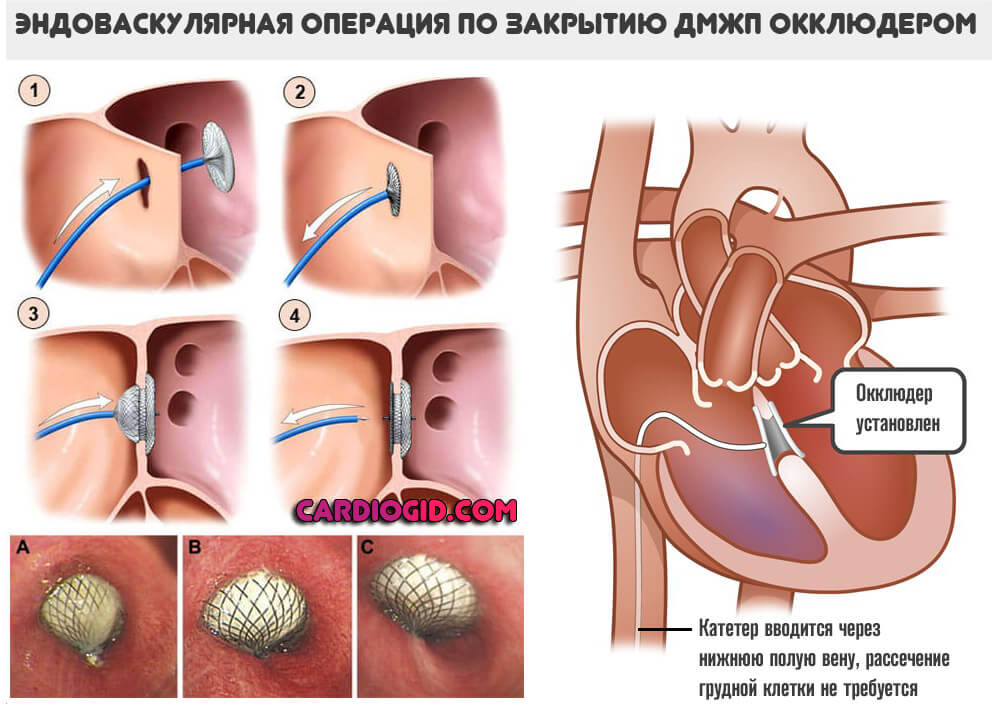
Реабилитационный период продолжается примерно полгода. Значительных ограничений в дальнейшей жизни нет. Если патология устранена, все возвращается в норму.
Прогноз
В отсутствии выраженных нарушений прочего плана — благоприятный на любой стадии при условии возможности радикального лечения.
Шансы провести операцию зависят от множества моментов: возраста, состояния здоровья, размеров порока, запущенности и локализации, общего анамнеза.
В 95% случаев и более достигается полное излечение. Поздние стадии в этом отношении несколько менее благоприятны.
Потому как дефект перегородки приводит к падению интенсивности сокращений сердца, недостаточному кровообращению в большом и малом кругах, развитию легочной гипертензии и анатомических дефектов другого рода.
Сами по себе эти состояния уже не так хорошо лечатся, повышают риски. Но при должной компенсации все возвращается в норму.
На продолжительность и качество жизни не влияют. Возраст также не имеет значения. Успешно вылечиваются как дети, так и взрослые.
Это одной из немногих нарушений, которое хорошо устраняется. В отсутствии необходимости терапии, при динамическом наблюдении прогноз благоприятен. Можно считать незначительное отклонение вариантом индивидуальной нормы, на усмотрение специалиста.
Вероятные осложнения
Среди последствий:
- Легочная гипертензия. Стабильный рост давления в сосудах малого круга кровообращения. Сказывается на состоянии здоровья несколькими путями. Недостаточное насыщение жидкой ткани O2, слабая отдача CO2, нарушения клеточного дыхания. По мере прогрессирования развивается так называемое легочное сердце. Это необратимый дефект, который создает риск для жизни.
- Инфаркт. В результате катастрофической ишемии (недостаточного питания) миокарда. Встречается в основном на поздних стадиях течения состояния.
- Инсульт. Острый некроз тканей головного мозга, церебральных структур. Вероятность смерти значительна, но еще выше шансы заполучить неврологический дефицит: от немоты до слепоты и параличей.
- У детей — недостаточное физическое и психическое развитие, отставание. Заметно практически сразу и не представляет трудностей в диагностике.
Несмотря на все сказанное, вероятность таких нарушений относительно мала. Обычно врачи выявляют порок до того, как он успевает «натворить бед» в организме человека. Обследование требует только визуализации тканей. Далее есть возможность определиться лечением.
Дефект межжелудочковой перегородки у новорожденного и взрослого имеет идентичные черты как в плане клинических проявлений, так и с точки зрения диагностики и лечения.
Нарушение всегда врожденное, коррекция дает хорошие шансы на полный успех. Можно рассчитывать на восстановление и качественную жизнь после лечения. Если таковое потребуется.
Источник
